- Óleo essencial de rosas
- Óleo essencial de laranja
- Óleo essencial de eucalipto
- Óleo essencial de limão
- Óleo essencial de hortelã-pimenta
- Óleo essencial de alecrim
- Óleo essencial de lavanda
terça-feira, 29 de agosto de 2023
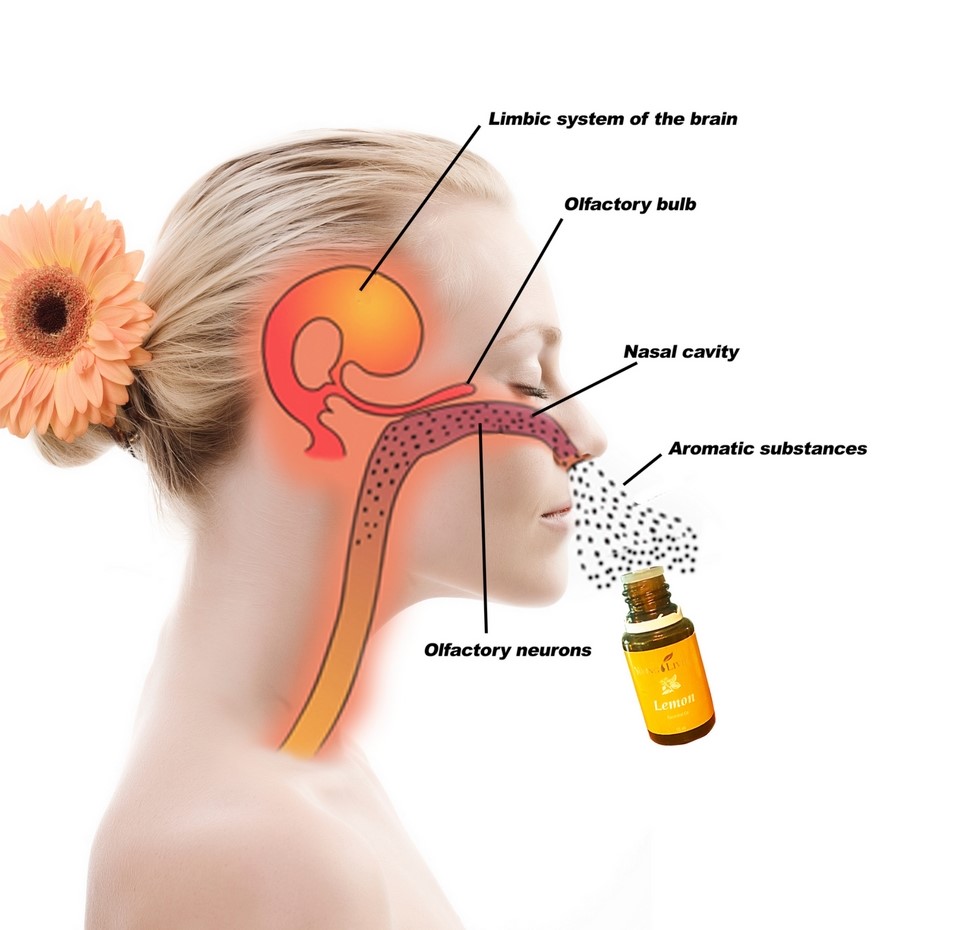
Óleos essenciais durante o sono talvez possam melhorar a cognição (memória verbal) de idosos saudáveis
Treinei hoje, em quanto tempo vou começar a ver resultado?
domingo, 27 de agosto de 2023
Grãos integrais e Diabetes Mellitus tipo 2
[Conteúdo exclusivo para médicos] Desnutrição, Caquexia e Sarcopenia - Dr. Pedro Dal Bello
Aula que meu amigo Dr. Pedro Dal Bello ministrou no curso de Nutrologia para acadêmicos de medicina.
quarta-feira, 23 de agosto de 2023
Fórum EAS
O uso de esteroides anabolizantes e similares (EAS) constitui um grave problema mundial de saúde pública, tendo em vista sua grande prevalência, os potenciais danos que essas drogas podem causar ao organismo, a faixa etária jovem dos usuários e o mercado clandestino envolvido.
A perspectiva de ganho de massa magra, perda de massa gorda e/ou aumento de performance induz os indivíduos ao uso ilícito disseminado de EAS, independente de sexo, idade e condição cultural e social.
No entanto, o abuso disseminado dentro e fora do esporte de elite, mas especialmente por jovens que querem melhorar a aparência física, é alarmante e carece de programas específicos de educação, prevenção, tratamento e reabilitação, especialmente no Brasil.
O Fórum EAS se propõe a abordar o tema de forma ampla, envolvendo a ciência, o esporte, a comunidade e o Estado na discussão das evidências científicas e no estabelecimento de estratégias para o uso ético de EAS e para que o uso ilícito de esteroides anabolizantes e similares seja minimizado, a população esclarecida e os usuários adequadamente atendidos e reabilitados. Alternativas para ganho de massa magra e melhora de performance por meio da nutrição, incluindo suplementação, e do treinamento físico serão estabelecidas como opções para evitar o abuso de EAS.
terça-feira, 22 de agosto de 2023
Obesidade’ deveria mudar de nome?
segunda-feira, 21 de agosto de 2023
Quanto procurar um Nutrólogo pode ser essencial?
domingo, 20 de agosto de 2023
Minimizando os danos do álcool no processo de emagrecimento
Na nossa consulta sempre perguntamos sobre a ingestão de álcool, quantidade e frequência de consumo. Não obstante, os pacientes sempre se surpreendem quando explicamos que 1g de álcool possui 7kcal. Ou seja, são calorias vazias, que vão atrapalhar de forma indireta o emagrecimento, reduzir alguns nutrientes do corpo e reduzir os níveis de testosterona.
As pessoas não vão parar de beber, sejamos realistas. Alguns sim, enxergam malefícios do álcool, mas a grande maioria não. Ou seja, aqui entra a política de redução de danos.
Existe uma diferença gritante entre o mundo ideal da Medicina e o nosso mundo real. Sempre frisamos isso para os pacientes no consultório, pois isso é causa de muito sofrimento psíquico para alguns indivíduos mais rígidos.
Alguns leitores falarão que há pesquisas mostrando os benefícios do álcool. Sim, há trabalhos mostrando que o consumo moderado de álcool pode ter impacto positivo na saúde. Eu acredito que há bastante vieses nesses estudos. Alguns trabalhos afirmam que o álcool tem:
1) Efeito na prevenção de Infarto agudo do miocárdio (IAM): por atuar no metabolismo das lipoproteínas, aumentando o percentual de HDL.
2) Ação antitrombótica: inibindo a agregação de plaquetas, reduzindo o fibrinogênio e melhorando a fibrinólise.
3) Ação no mecanismo de ação da insulina: melhorando o metabolismo de carboidratos.
4) Aumento do estradiol o que de forma indireta eleva o HDL
Mas o que seria consumo moderado de álcool:
30 a 40g de álcool por dia para Homens
15 a 20g de álcool por dia para Mulheres
Em média 0,102g/kg/hora (variando de 0,070-0,185)
Traduzindo: 1 long Neck/dia para Mulheres e 2 Long Necks/dia para Homens.
O teor alcoólico deve ser considerado quando optar-se por ingerir bebida alcoólica.
Por exemplo:
Cerveja 5% de teor alcoólico
Champanhe 11,5%
Vinho 12%
Licor 20%
Vodca 37,5%
Whisky 40%
Deve-se levar em conta também que para uma mesma qualidade de álcool, a absorção pelo organismo é menor quando proveniente da cerveja do que quando oriundo de bebidas destiladas.
Então sabe aquela cervejinha do happy hour? Ela pode ser um "problema" se o seu objetivo for perder peso. Além dos efeitos nocivos que o álcool em excesso traz ao organismo, a grande tolerância que parte das pessoas têm em beber grandes volumes resulta em uma ingestão significativa de calorias.
1) Frequência (número de vezes que você beberá) e;
2) Volume (quantidade de bebida que você ingerirá).
Resultado: você fará mais xixi e se desidratará. Portanto, intercale com 1 copo de água (200ml) a cada 200ml de álcool.
Rodrigo Lamonier - Nutricionista e Profissional da Educação física
[Conteúdo exclusivo para médicos] Introdução à Nutrologia esportiva - Dr. Fellipe Savioli
sexta-feira, 18 de agosto de 2023
Ser vegetariano faz mal para a saúde?
quinta-feira, 17 de agosto de 2023
O final de semana pode sabotar a sua dieta
quarta-feira, 16 de agosto de 2023
[Conteúdo exclusivo para médicos e Nutricionistas] - Tratamento dietético da obesidade
Exame HLB é confiável ?
segunda-feira, 14 de agosto de 2023
Como pouco e mesmo assim estou engordando, por que?
Você acha que o volume de alimentos que ingere não está condizente com o ganho de peso dos últimos anos? Veja esse vídeo e observe se seus hábitos alimentares estão realmente adequados!
A publicidade influenciando nas nossas escolhas alimentares
sábado, 12 de agosto de 2023
Perda de peso clinicamente significativa incomum para a maioria dos adultos com sobrepeso: somente 1 em 10 com sobrepeso ou obesidade atinge 5% ou mais de perda de peso a cada ano
sexta-feira, 11 de agosto de 2023
Doenças psiquiátricas e tempo após cirurgia bariátrica impactam no reganho de peso
domingo, 6 de agosto de 2023
Salada 8: Salada de frango com molho de pesto de abacate
- 1 unidade de avocado ou 1/2 abacate
- 2 ramos de manjericão fresco
- 3 dentes de alho
- Sumo de 1/2 limão
- 1 colher (sopa) rasa de mostarda dijon ou mostarda escura
- 1/2 xicara (chá) de azeite
- 1/2 xicara (chá) de castanha-de-caju
- 1 colher (chá) de sal
- Pimenta-preta a gosto
- Alface rasgadas (1 prato raso)
- 10 folhas de rúcula (sem o caule), rasgadas
- 10 tomates cereja cortados em 4 partes
- 100g de filé de frango grelhado cortado em tiras finas
- 1/2 cenoura ralada
- Pimenta calabresa a gosto
É uma salada bastante nutritiva, rica em proteína, porém calórica devido a quantidade de azeite utilizado.
- #BoraComerSalada - Como aprender a gostar de saladas?: http://www.ecologiamedica.net/2022/01/boracomersalada.html
- #BoraComerSalada: Post 1: Princípios básicos e ingredientes: http://www.ecologiamedica.net/2022/01/boracomersalada-post-1-principios.html
- Salada 1: Berinjela com castanha do Pará (ou castanha do Brasil), uva-passa e hortelã: https://www.nutrologogoiania.com.br/salada-1-berinjela-com-castanha-do-para-ou-castanha-do-brasil-uva-passa-e-hortela
- Salada 2: Salada de inverno de abacate com frango cítrico: http://www.ecologiamedica.net/2022/06/salada-2-salada-de-inverno-de-abacate.html?m=0
- Salada 3: Salada de inverno de rucula: https://www.ecologiamedica.net/2022/06/salada-3-salada-de-inverno-de-rucula.html
- Salada 4: Salada com legumes assados: https://www.ecologiamedica.net/2022/07/salada-4-salada-de-legumes-assados.html
- Salada5: Salada de Picles de pepino com molho de alho: https://www.ecologiamedica.net/2023/04/salada-5-salada-de-picles-de-pepino-com.html
- Salada 6: Salada vegana de lentilha crocante: https://www.ecologiamedica.net/2023/07/salada-6-salada-vegana-de-lentilha.html
- Salada 7: Salada cítrica de grão de bico: https://www.ecologiamedica.net/2023/07/salada-7-salada-de-grao-de-bico-citrica.html
- Salada 8: Salada de frango com molho pesto de abacate: https://www.ecologiamedica.net/2023/08/salada-8-salada-de-frango-com-molho-de.html
sábado, 5 de agosto de 2023
[Conteúdo exclusivo para médicos] Aula sobre Constipação intestinal com a Dra. Beth Hong
Quanto devo consumir de proteína?
Nesse vídeo, o meu nutricionista fala sobre a quantidade necessária de proteína, independente de ser vegetariano ou não. Para mais dicas, siga o instagram dele @rodrigolamoniernutri
Além de atender comigo na clínica, ele atende por Telenutrição (on-line) pacientes de todo o país.
Aula sobre Obesidade: O baralho: Obesidade, cartas sobre a mesa
Esse baralho, elaborei em parceria com o meu nutricionista (Rodrigo Lamonier) e utilizamos na primeira consulta, dos pacientes portadores de obesidade. Espero que gostem das explicações sobre as cartas.
[Conteúdo exclusivo para médicos e nutricionistas] Aula - Whey, Creatina e Cafeína - Dr. Limiro Silveira
quinta-feira, 3 de agosto de 2023
Preciso emagrecer: Nutrólogo ou Nutricionista qual devo procurar ?
- Actaea racemosa L (Cimicífuga);
- Ginkgo biloba L. (Ginkgo)
- Hypericum perforatum L. (Hipérico)
- Piper methysticum G. Forst. (Kava-kava)
- Valeriana officinalis L. (Valeriana)
A obesidade é uma DOENÇA, incurável, crônica, com várias etiologias (multifatorial), vários fatores agravantes, com forte componente genético e que necessita de intervenção multidisciplinar. Se você focar somente no percentual de gordura corporal, deixará passar várias doenças que somente o médico é capaz de diagnosticar. Exemplo: Síndrome de Apnéia Obstrutiva do Sono (SAOS). Durante a consulta com o Nutrólogo, ele medirá a sua circunferência do pescoço, ele aplicará questionários que podem indicar privação de sono, avaliará exames que podem indicar que você esteja fazendo apnéia (ficando sem respirar), como por exemplo o MAPA ou HOLTER. E muitas vezes, se essa apnéia não for tratada, você terá muito mais dificuldade para perder gordura. Sentirá cansaço crônico pela privação de sono promovida pelos vários microdespertares no período do sono. A Apnéia associada a privação promoverá um aumento de substâncias como a Grelina, que promove aumento do apetite e predileção por carboidratos e gorduras. Se for homem, promoverá redução dos níveis de testosterona. Se existir resistência insulínica (o que provavelmente existe) terá maiores níveis de insulina e de glicemia.