terça-feira, 28 de junho de 2016
Frutose e exercício físico - por Dr. João Mota
A frutose pode ser encontrada nas frutas, mel, industrializados, no açúcar da cana (sacarose), que quando digerido, se transforma em glicose e frutose.
No Brasil, estima-se um consumo ~4,34g/dia de frutose livre. A quantidade de frutose provinda da sacarose é de ~27,5g/dia.
O problema em nosso país não é o consumo exagerado de frutas, mas sim o excesso de produtos industrializados (sucos, refrigerantes, açúcar etc).
Quando ingerida, a frutose entra na célula epitelial intestinal via GLUT5 e é metabolizada pela frutoquinase C, gerando frutose-1-fosfato que depois é metabolizada para gerar glicose, glicogênio e triacilgliceróis (TG).
Durante a fosforilação inicial da frutose há geração de ácido úrico, oxidantes e mediadores inflamatórios.
Meta-análises mostraram que o ↑ no consumo de frutose e consequentemente na ingestão kcal está associado a maiores concentração de APO B e TG (Chiavaroli et al. JAHA, 2015; David Wang et al., Atherosclerosis. 2014).
Egli et al. (Am J Clin Nutr. 2016) mostraram que o exercício físico realizado imediatamente após a ingestão de frutose aumenta a oxidação de frutose e diminui seus estoques. Ao contrário, o exercício realizado antes da ingestão de frutose não alterou o metabolismo de frutose.
Em ambas as condições, o exercício não aboliu a conversão em glicose ou a incorporação em VLDL-TG. Por outro lado, uma única sessão de exercício resistido, realizada ~15 horas antes de uma refeição rica em gorduras e frutose, atenuou a resposta pós-prandial nos TG (Wilburn et al., Nutr Metab Insights, 2015).
Assim, deve-se limitar o consumo de sacarose, de industrializados, preferir frutas ao invés de sucos, de 03 a 04 porções no dia, dependendo da necessidade. Além de praticar exercício! #nutrição #ciência #ciência_aliada_prática #labince #UFG #fanut #drjoaomota
Postado por
Dr. Frederico Lobo
às
21:02
0
comentários
Enviar por e-mail
Compartilhar no Twitter
Compartilhar no Facebook

ESTRATÉGIA FODMAPs - Você ainda ouvirá falar muito sobre ela
Postado por
Dr. Frederico Lobo
às
14:37
0
comentários
Enviar por e-mail
Compartilhar no Twitter
Compartilhar no Facebook

Marcadores:
FODMAPS
quinta-feira, 23 de junho de 2016
Comer de 3 em 3 horas
Um pequeno texto elaborado pelo meu amigo nutricionista ´Prof. Marcelo Carvalho
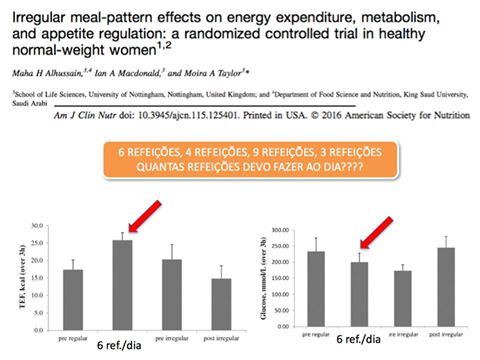
COMER DE 3 EM 3 HORAS - Muito se tem discutido a necessidade ou não de se comer de 3 em 3 horas. Fato que o ser humano está habilitado para permanecer por mais de “3 horas” sem se alimentar. Porém, é importante e relevante entender bioquimicamente o que significa comer de 3 em 3 horas, ou seja, 6 refeições.
No estudo em questão (Am J Clin Nutr 2016), randomizado, crossover, os pesquisadores compararam o efeito no organismo de se realizar 6 refeições/dia (no mesmos horários) durante 14 dias com um padrão alimentar irregular, onde os participantes variaram o número de refeições de 3 a 9 refeições/dia durante 14 dias. Cabe salientar que nesse estudo estamos falando de mulheres saudáveis não obesas e que a ingestão total de carboidratos, proteínas e lipídios foi idêntica nos dois grupos.
Como forma de avaliarem essas repercussões foi verificado o efeito térmico dos alimentos (gasto de energia), lipidograma, perfil glicídico (metabolismo dos carboidratos), apetite subjetivo, hormônios intestinais e composição corporal
VAMOS AOS RESULTADOS ENTRE OS DOIS GRUPOS: O efeito térmico dos alimentos foi maior no grupo que consumiu as 6 refeições/dia, a glicose plasmática foi menor no grupo que fez as 6 refeições/dia.
COMPOSIÇÃO CORPORAL, perfil lipídico, GLP-1, PYY e GRELINA não tiveram alterações relevantes entre os dois grupos, embora a percepção de plenitude, de saciedade ter sido maior no grupo que fez as 6 refeições/dia, bem como a sensação de fome foi menor.
Com esses resultados percebemos que não ocorrem alterações relevantes dos marcadores quando se avalia a mesma dieta distribuída aleatoriamente ao longo dia.
Sobretudo esses dados sugerem que o consumo regular ( 3 em 3 horas - 6 refeições/dia) promove aumento no efeito térmico dos alimentos, sensibilidade a insulina (haja vista a redução da glicose) e benefícios quanto a percepção subjetiva de fome, o que de certa forma fará com que o paciente consiga ter mais fidelidade ao plano alimentar.
Por outro lado, esses dados deixam claro que isso não é uma regra, ou seja, temos que adaptar o número de refeições a real condição que os nossos pacientes tem de realizá-las. Sempre ao montar um plano alimentar eu me pergunto: "Qual a real contribuição que estou dando para a saúde desse paciente?" Muitas vezes não prescrevemos o que é ideal, mas para aquele paciente é uma manobra que irá contribuir para a sua evolução. Afinal, o sucesso no tratamento do paciente só irá acontecer se ele conseguir transformar o plano alimentar em hábito.
Fonte: https://www.facebook.com/1137422766280000/photos/a.1137424696279807.1073741831.1137422766280000/1163030653719211/?type=3&theater
COMER DE 3 EM 3 HORAS - Muito se tem discutido a necessidade ou não de se comer de 3 em 3 horas. Fato que o ser humano está habilitado para permanecer por mais de “3 horas” sem se alimentar. Porém, é importante e relevante entender bioquimicamente o que significa comer de 3 em 3 horas, ou seja, 6 refeições.
No estudo em questão (Am J Clin Nutr 2016), randomizado, crossover, os pesquisadores compararam o efeito no organismo de se realizar 6 refeições/dia (no mesmos horários) durante 14 dias com um padrão alimentar irregular, onde os participantes variaram o número de refeições de 3 a 9 refeições/dia durante 14 dias. Cabe salientar que nesse estudo estamos falando de mulheres saudáveis não obesas e que a ingestão total de carboidratos, proteínas e lipídios foi idêntica nos dois grupos.
Como forma de avaliarem essas repercussões foi verificado o efeito térmico dos alimentos (gasto de energia), lipidograma, perfil glicídico (metabolismo dos carboidratos), apetite subjetivo, hormônios intestinais e composição corporal
VAMOS AOS RESULTADOS ENTRE OS DOIS GRUPOS: O efeito térmico dos alimentos foi maior no grupo que consumiu as 6 refeições/dia, a glicose plasmática foi menor no grupo que fez as 6 refeições/dia.
COMPOSIÇÃO CORPORAL, perfil lipídico, GLP-1, PYY e GRELINA não tiveram alterações relevantes entre os dois grupos, embora a percepção de plenitude, de saciedade ter sido maior no grupo que fez as 6 refeições/dia, bem como a sensação de fome foi menor.
Com esses resultados percebemos que não ocorrem alterações relevantes dos marcadores quando se avalia a mesma dieta distribuída aleatoriamente ao longo dia.
Sobretudo esses dados sugerem que o consumo regular ( 3 em 3 horas - 6 refeições/dia) promove aumento no efeito térmico dos alimentos, sensibilidade a insulina (haja vista a redução da glicose) e benefícios quanto a percepção subjetiva de fome, o que de certa forma fará com que o paciente consiga ter mais fidelidade ao plano alimentar.
Por outro lado, esses dados deixam claro que isso não é uma regra, ou seja, temos que adaptar o número de refeições a real condição que os nossos pacientes tem de realizá-las. Sempre ao montar um plano alimentar eu me pergunto: "Qual a real contribuição que estou dando para a saúde desse paciente?" Muitas vezes não prescrevemos o que é ideal, mas para aquele paciente é uma manobra que irá contribuir para a sua evolução. Afinal, o sucesso no tratamento do paciente só irá acontecer se ele conseguir transformar o plano alimentar em hábito.
Fonte: https://www.facebook.com/1137422766280000/photos/a.1137424696279807.1073741831.1137422766280000/1163030653719211/?type=3&theater
Postado por
Dr. Frederico Lobo
às
12:19
0
comentários
Enviar por e-mail
Compartilhar no Twitter
Compartilhar no Facebook

Gorduras e açúcar devem ser evitados 3 horas antes de dormir
O que comer à noite e o que evitar? Doces e carboidratos, por exemplo, estão liberados? Ou será que é melhor pular o jantar para emagrecer?
O Bem Estar desta segunda-feira (20) convidou a nutricionista Lara Natacci e o endocrinologista Bruno Halpern para falar sobre o assunto.
Dra. Lara explica que normalmente quando a gente chega em casa à noite e dá uma relaxada, a gente fica um pouco ansioso também, quer comer o que não comemos durante todo o dia. Falta planejamento do que vai acontecer à noite.
A dica é pensar no que vai comer, relaxar, comer devagar, sentir o sabor dos alimentos e ter prazer com a comida ao invés de comer de forma automática.
Uma sopa é uma ótima opção para comer à noite, que pode ser como entrada mais uma fonte de carboidrato magra, ou como prato principal, aí com vegetais, hortaliças, leguminosas e uma proteína.
Dr. Bruno reforça que quem tem muita fome à noite, deve se planejar ainda mais, por exemplo, almoçando bem para chegar no final do dia sem sentir tanta fome.
Link para a reportagem completa com os vídeos: http://g1.globo.com/bemestar/noticia/2016/06/proteinas-e-gorduras-devem-ser-evitadas-tres-horas-antes-de-dormir.html?utm_source=facebook&utm_medium=social&utm_campaign=bemestar
O Bem Estar desta segunda-feira (20) convidou a nutricionista Lara Natacci e o endocrinologista Bruno Halpern para falar sobre o assunto.
Dra. Lara explica que normalmente quando a gente chega em casa à noite e dá uma relaxada, a gente fica um pouco ansioso também, quer comer o que não comemos durante todo o dia. Falta planejamento do que vai acontecer à noite.
A dica é pensar no que vai comer, relaxar, comer devagar, sentir o sabor dos alimentos e ter prazer com a comida ao invés de comer de forma automática.
Uma sopa é uma ótima opção para comer à noite, que pode ser como entrada mais uma fonte de carboidrato magra, ou como prato principal, aí com vegetais, hortaliças, leguminosas e uma proteína.
Dr. Bruno reforça que quem tem muita fome à noite, deve se planejar ainda mais, por exemplo, almoçando bem para chegar no final do dia sem sentir tanta fome.
Link para a reportagem completa com os vídeos: http://g1.globo.com/bemestar/noticia/2016/06/proteinas-e-gorduras-devem-ser-evitadas-tres-horas-antes-de-dormir.html?utm_source=facebook&utm_medium=social&utm_campaign=bemestar
Postado por
Dr. Frederico Lobo
às
12:05
0
comentários
Enviar por e-mail
Compartilhar no Twitter
Compartilhar no Facebook

Nova escala de 'comida para o cérebro' destaca os melhores nutrientes para depressão
Cientistas desenvolveram uma nova escala baseada em evidências que pontua alimentos de origem animal e vegetal que melhoram os sintomas depressivos. A pesquisa sobre os benefícios dessa escala e de alimentos que ajudam a nutrir o cérebro foi apresentada no Encontro Anual de 2016 da American Psychiatric Association (APA) em uma sessão lotada.
Existem evidências crescentes do papel crucial da dieta na saúde do cérebro, particularmente em áreas associadas a depressão e demência, disse o Dr. Drew Ramsey, professor e médico assistente de psiquiatria, Columbia University, Nova York, que foi um dos palestrantes.
"Os dados mostram claramente que existem sinais fortes de prevenção quando ajudamos nossos pacientes a comer melhor", disse o Dr. Ramsey ao Medscape Medical News.
Alimentos de origem vegetal estão no topo da escala alimentar do Dr. Ramsey. Para desenvolver esse sistema de perfil nutricional, ele e seus colegas avaliaram a literatura e montaram uma lista do que eles chamam de nutrientes cerebrais essenciais (NCE) que afetam o tratamento e prevenção da depressão.
Os nutrientes principais incluem os ácidos graxos de cadeia longa ômega 3, magnésio, cálcio, fibras e vitaminas B1, B9, B12, D e E.
Eles reuniram dados nutricionais das melhores fontes alimentares de NCE de acordo com os Dados Laboratoriais de Nutrientes do Serviço de Pesquisa em Agricultura dos EUA e usaram uma fórmula para calcular a pontuação do que chamaram de Escala de Alimentos para o Cérebro.
"Nós estamos muito interessados no uso da literatura científica para peneirar os nutrientes cujas evidências mostram um papel importante na depressão", disse o Dr. Ramsey.
Nutrientes "críticos"
Além das fontes vegetais desses nutrientes, eles procuraram também incluir fontes animais, pois alguns deles, como a vitamina B12, são predominantemente encontrados na carne e outros produtos animais e são "absolutamente críticos para saúde cerebral", disse o Dr. Ramsey.
Os mecanismos possíveis pelos quais esses alimentos podem melhorar a função cerebral incluem estabilização da membrana neuronal e efeitos anti-inflamatórios. Os pesquisadores planejam submeter essa pesquisa para publicação, disse o Dr. Ramsey.
Embora esses nutrientes sejam a chave para a função cerebral, estatísticas de 2009 do mostram que a maioria dos americanos não os consomem em quantidades suficientes. Por exemplo, as porcentagens da população americana que não cumprem a ingestão diária recomendada desses nutrientes chave são:
- Vitamina E: 86%
- Folato: 75%
- Cálcio: 73%
- Magnésio: 68%
- Zinco: 42%
- Vitamina B6: 35%
- Ferro: 34%
- Vitamina B12: 30%
Além dos vegetais de folhas verdes, os pesquisadores destacaram a importância do consumo de vísceras, carnes de caça, castanhas (nozes e amendoins), mariscos (mexilhões, mariscos, ostras), moluscos (polvo, lula, caramujo), e peixe (salmão e sardinhas). Embora seja recomendado que os pacientes comam cerca de 250-350 gramas de peixe por semana, é importante escolher peixes que tenham pouco mercúrio. Os indivíduos devem limitar assim o consumo de cação e peixe-espada.
O Dr. Reynolds também destacou que ele quer ajudar os pacientes a tomarem decisões melhores em relação a carne. Essas escolhas, disse ele, deveriam incluir animais de pasto.
Embora a pesquisa foque mais nas áreas da depressão e demência, novos estudos estão avaliando transtorno de déficit de atenção e hiperatividade, ansiedade e adição, disse o Dr. Reynolds.
A maior parte dos dados vieram de relatos de caso e estudos epidemiológicos, porém já está em andamento o primeiro estudo randomizado controlado, o Ensaio SMILES, que está testando o impacto de uma dieta rica em muitos desses nutrientes na depressão maior.
O estudo inclui 176 pacientes com episódios depressivos maiores em dois centros em Victoria, Austrália. Os participantes foram aleatoriamente inscritos para um grupo de intervenção dietética, focado em uma dieta saudável, ou um grupo de apoio social.
Embora os resultados desse estudo provavelmente não serão publicados até o final do ano, o grupo do Dr. Ramsey teve a chance de discutir os resultados com seus pesquisadores, e os resultados foram "positivos" e "melhores que o esperado".
"O que é excitante sobre isso é que vai dar à comunidade médica e nossos pacientes um novo conjunto de ferramentas em termos de tratamento e prevenção de doenças mentais", disse o Dr. Ramsey.
Interesse crescente em alimentação como tratamento
Esse é o quarto ano consecutivo em que o simpósio sobre alimentação e cérebro ocorre no encontro anual da APA, e todo ano ele atrai audiências cada vez maiores. Esse ano a sessão contou com a participação de mais de 400 psiquiatras e outros especialistas, disse o Dr. Ramsey.
Além do Dr. Ramsey, a Dra. Emily Deans, instrutora de psiquiatria, Harvard University, e a Dra. Laura LaChance, residente de psiquiatria do quinto ano, University of Toronto, também falaram na sessão.
"Está claro que mudar nossos hábitos alimentares não é fácil. As boas notícias é que os psiquiatras são capacitados para ajudar nossos pacientes a realizarem mudanças comportamentais complexas – isso é o arroz com feijão no tratamento psiquiátrico. Até recentemente, no entanto, não estava claro que tipo de dieta os pacientes com transtorno mental devem consumir", disse a Dra. Laura.
O Dr. Ramsey destacou a importância de se falar sobre alimentos e nutrição com pacientes que enfrentam doenças mentais.
Os psiquiatras, disse o Dr. Ramsey, deveriam perguntar regularmente aos pacientes o que estão comendo e se possuem aversões ou alergias alimentares. Usando uma voluntária da audiência, ele demonstrou uma interação entre terapeuta/paciente que incorpora a dieta. Essa voluntária disse que seguia uma dieta de "jejum intermitente" para ajudar a controlar o transtorno bipolar.
Esse tipo de jejum aumenta a produção de cetonas, o que, de acordo com algumas evidências, é uma fonte de combustível "limpo" para o cérebro, disse o Dr. Ramsey em uma entrevista. Alguns relatos de caso sugerem que essa dieta é benéfica para pacientes com transtorno bipolar tipo II, que está associado com variações menos intensas do humor em comparação com o bipolar tipo I, disse ele.
Um número dessas "dietas especiais", que também incluem a dieta sem glúten e a dieta paleolítica, ou dos homens das cavernas, assim como dietas vegetarias e veganas, estão se tornando muito populares. O Dr. Ramsey falou sobre a "promessa" ao redor dos "alimentos, justiça alimentar e abastecimento" e da popularidade das feiras livres de alimentos orgânicos.
Ele destacou que "é nosso trabalho como médicos entender essa dieta e seus riscos e benefícios".
Um dos riscos, ao menos com a dieta vegana, e em alguma extensão com a dieta vegetariana, é a falta de vitamina B12. Uma deficiência dessa vitamina pode levar a depressão, anemia, e eventualmente a "danos neuronais irreversíveis", disse o Dr. Ramsey.
Um estudo recente que examinou a população vegana mostrou que 52% dos indivíduos eram "francamente deficientes" em vitamina B12 e que 23% tinham níveis "insuficientes", disse ele.
Um relato de caso com 30 mães veganas mostrou que 60% de sua prole possuía atraso do desenvolvimento e 37% atrofia cerebral, disse a Dra. Emily aos delegados do encontro. Existe uma forte correlação entre não comer carne e taxas maiores de depressão e ansiedade e pior qualidade de vida, disse ela.
Embora de certa forma a dieta vegana "faça sentido", visto que a dieta americana é muito carregada de produtos animais, "isso não significa que a solução é não comer frutos do mar", disse o Dr. Ramsey.
Mas durante um período de questionamentos após a sessão, que durou mais de uma hora, uma psiquiatra que tem sido vegana por muitos anos questionou algumas das conclusões do grupo. Ela observou que a dieta vegana trouxe benefícios para a própria saúde, incluindo redução dos níveis de colesterol.
Embora a dieta seja uma questão pessoal, e muitos pacientes sigam o que acreditam ser uma dieta saudável, os hábitos dietéticos mudaram de forma geral ao longo do último século, e não para melhor.
Tem havido uma mudança dos alimentos integrais para os processados. Além disso, houve aumento do consumo de açúcar, carboidratos mais refinados, e mais alimentos com corantes, conservantes e gordura trans têm sido consumidos.
Alimentar o microbioma
O Dr. Ramsey foi vegetariano por mais de uma década, mas ele disse que "não me sentia tão bem". Ele relatou que sua saúde física e mental melhorou quando ele começou a comer frutos do mar e fontes sustentáveis de carne de pasto e mais laticínios.
Ele vive parte do ano na fazenda de sua família em Indiana, onde planta mais de 50 variedades de couve. Segundo ele, seu livro 50 Shades of Kale (em português, "50 Tons de Couve"), tem ajudado esse vegetal de folhas verdes a obter "uma boa posição no cardápio do cidadão americano".
A couve não é apenas uma comida saudável, mas também barata. Outros alimentos saudáveis que a maioria das famílias podem incluir no orçamento são as lentilhas e feijões.
Ele e outros palestrantes discutiram a extensa literatura científica relacionada a esses e outros alimentos que melhoram a função cerebral. Evidências crescentes sugerem que os pacientes deveriam escolher mais alimentos de origem vegetal.
Uma dieta com alimentos vegetais "alimenta o microbioma", disse o Dr. Ramsey, acrescentando que ela contribui para as bactérias intestinais que parecem "ter um papel enorme em nossa saúde geral".
As plantas também são muito "densas em nutrientes", e assim possuem mais nutrientes por caloria.
Mostarda verde, espinafre, pimentão, e outros vegetais contém "fitonutrientes". A pesquisa mostra que essas "moléculas sinalizadoras", que incluem o licopeno e os carotenoides, ajudam a proteger o cérebro, disse o Dr. Ramsey.
Encontro Anual de 2016 da American Psychiatric Association (APA): Apresentado em 17 de maio de 2016.
Fonte: http://portugues.medscape.com/verartigo/6500272?src=soc_fb_160621_mscpmrk_ads_brazil
Postado por
Dr. Frederico Lobo
às
11:53
0
comentários
Enviar por e-mail
Compartilhar no Twitter
Compartilhar no Facebook

domingo, 19 de junho de 2016
Por que o médico não quer ir para o interior ? Por que o PSF não funciona ? por. Dr. Solon Maia
1 – Remuneração: Por mais que as pessoas achem que o salário de um PSF seja bom, elas devem ter em mente que, em geral, médicos, mesmo os recém-formados, tem a opção de ganhar a mesma quantia ou mais nas capitais ou arredores;
2 – O médico é uma pessoa como qualquer outra: Ele tem família, amigos e gosta de uma vida que dificilmente vai encontrar no interior. Sem mencionar que ao se mudar para, terá que pensar no emprego da esposa, na escola dos filhos, nos cursos de inglês, aulas de natação, e todas essas coisas que todos vocês desejam para suas famílias e que dificilmente encontrarão no fim do mundo;
3 – Falta de garantias contratuais: Acordos meramente verbais ou contratos que possuem clausulas que eximem o contratante de várias obrigações. Os contratos do “Mais Médicos” e do PROVAB, por exemplo, são um absurdo.
4 – Não cumprimento das leis trabalhistas: Se um médico(a) adoecer por um período considerável ou caso engravide, por exemplo, além de não receber, vai pro olho da rua. Sem mencionar que não tem décimo terceiro salário e outros direitos diversos;
5 – Falta de estabilidade: Podendo levar calote e/ou ser demitido a qualquer momento, dificilmente um médico vai virar sua vida do avesso se mudando para o interior;
6 – A falta de interesse dos médicos que estão no PSF: Devido a todos os problemas apontados nesse texto, com razão, a grande maioria dos médicos não quer ser médico da família! Encaram o programa como um trabalho temporário, como uma forma de fazer um pé de meia antes de ingressarem na Residência Médica. O fato de ser emprego provisório, faz com que a maioria evite desgastes deixando de lutar por melhorias;
7 – Condições precárias das unidades de saúde: Em geral são casas humildes que foram adaptadas. As que foram construídas para este fim, quando são razoáveis, duram poucos meses sem a devida manutenção;
8 – Falta de mobília e equipamentos e materiais básicos: Mesas velhas e enferrujadas, cadeiras e macas quebradas, falta de otoscópios, negatoscopios, balanças, réguas, ar-condicionado, projetores, etc;
9 – Muita demanda por unidade de saúde: O governo coloca uma única equipe do PSF, com um único médico, para cobrir 3.000 a 4.000 pessoas. Impossível fazer um trabalho de prevenção e assistência com esse número de pacientes.
10 – Falta transporte para as equipes realizarem as visitas domiciliares: Geralmente 01 ou 02 carros em péssimas condições, que vivem na oficina, para dar suporte a cinco ou mais equipes;
11 – Falta de segurança: Quase nunca existem funcionários responsáveis pela segurança da equipe e dos seus bens. Em todos os PSFs temos que lidar com criminosos, drogados, pacientes psiquiátricos e todo tipo de gente. Agressões verbais, físicas, ameaças, carros arranhados e com retrovisores e vidros quebrados são comuns;
12 – Qualidade dos medicamentos: Os que são distribuídos nas unidades são poucos e bastante defasados. O médico tem que fazer milagre ou simplesmente fingir que está tratando a doença;
13 – Falta de medicamentos: Os estoques quase sempre estão vazios e a reposição pode demorar semanas;
14 – Falta de material para os pacientes: O governo raramente disponibiliza, por exemplo, aparelhos para aferição da pressão arterial e da glicemia. Quem já tentou compensar um hipertenso e diabético no PSF sabe bem como a missão é quase impossível;
15 – A falta de saneamento básico: Muitas cidades ou bairros não tem água tratada, ou tem esgoto a céu aberto. Some isso a uma população carente, que não tem a menor noção de como são transmitidas as doenças, e teremos uma missão quase impossível;
16 – A cultura da medicina curativa: Gasta-se muito mais tempo medicando do que prevenindo doenças.
17 – O pensamento dos gestores da saúde pública: Eles, em geral, não querem que a saúde da população melhore. Querem apenas votos. Para a prefeitura, médico bom é aquele que faz tudo que a população pede, mesmo que isso não resolva o problema, que seja absurdo e que gere filas enormes para exames e encaminhamentos. Para eles, medico bom é aquele que solta tarja preta sem nenhum controle e que dá atestado pra todo mundo. Tudo vale desde que a população não reclame;
18 – A aversão ao médico que tenta fazer o correto: Esse médico, que solicita melhorias, que anota tudo no prontuário, que gasta tempo examinando e explicando, que prescreve a medicação e pede exames apenas quando necessário, causa insatisfação e não consegue atender a enorme quantidade de pacientes. Ele se torna uma dor de cabeça para os gestores. Com o tempo, ou ele se rende ao sistema, ou sai;
19 – O jeitinho brasileiro: A cultura do encaixe e do favorzinho, associada à máxima do “eu que pago seu salário”, geram um problema enorme na unidade. Muitos pacientes pedem para que sejam renovadas receitas médicas sem que o paciente seja consultado, solicitam exames para parentes ou amigos, atestados absurdos, etc. Se o médico faz, corrompe o sistema. Caso se negue, passa a ter dores de cabeça e a correr riscos;
20 – Filas: São meses ou anos para conseguir um exame, cirurgia ou consultas com um especialista;
21 – Alta rotatividade de médicos: Todo ano é um entra e sai de médicos. Acompanhamentos são descontinuados, condutas são modificadas, tratamentos são reiniciados e sincronia com a equipe é perdida.
22 – A inexperiência dos médicos: O programa recebe muitos médicos bons, mas sem experiência, para atuar em condições que a maior das experiência já seria pouca;
23 – O sistema seleciona os profissionais: Diante dessa realidade, quem se sujeita a continuar, o faz se adequando ao sistema, sendo conivente aos absurdos, ou se corrompendo… E a situação se perpetua.
E A SOLUÇÃO?
Isso é assunto para outro texto…
…
Gostaria de deixar claro que, assim como eu, a minha esposa, amigos, colegas e diversas pessoas que admiro, fazem ou já fizeram parte do programa. Não desmereço ninguém, e deixo claro que já fui parte disso, tanto brigando quanto lavando as minhas mãos… Sei que o PSF abriga muitos profissionais excelentes, que amam o que fazem, e que não se encaixam em nada do que escrevi. Esse texto trata do geral, no meu ponto de vista. Caso não sirva como informação, que seja pelo menos um material que gere debate ou reflexão.
POR FAVOR, COMENTEM SUAS EXPERIÊNCIAS COM O PSF… VAMOS VER SE BATEM COM AS MINHAS!
Sobre o autor: Solon Maia é médico residente em anestesiologia. Atuou n PSF / PROVAB assim que se formou declaradamente para conseguir os 10% de bônus na nota final que o programa fornece para cada ano de “estudo” no sistema de saúde fantasioso do atual Governo Federal. Mantém um Blog muito bem humorado chamado Meus Nervos há mais de 3 anos, onde dá voz aos mimimis da classe médica e sua rotina diária
Fonte: https://academiamedica.com.br/23-porques-para-medicina-interior-e-o-psf-nao-funcionarem/
Postado por
Dr. Frederico Lobo
às
01:45
0
comentários
Enviar por e-mail
Compartilhar no Twitter
Compartilhar no Facebook

O culto ao corpo e o atrofiamento dos cérebros bombados
Dando-se uma volta de três minutos no banheiro de alguma das (milhares de) academias por aí, tudo o que se ouve são projetos. O negócio parece escola de engenharia, até que se entenda a intenção por trás das falas: projeto-verão, projeto-Cancun, projeto-noiva, projeto-carnaval… É tanto projeto que Niemeyer morreria — de novo — de inveja. Uma voltinha nos aparelhos e já se pode produzir um artigo científico sobre termogênicos, esteroides, repositores energéticos, proteínas, vitaminas, pró-hormonais e hormônios.
Cultuar o corpo não é exclusividade do século 21. A beleza escreveu sua história dentro da História, trazendo, desde sempre, orgulho, frustração, inveja e determinação. Desde a Grécia, o culto à forma física perfeita tem-se feito presente, com maior ou menor força, em registros de historiadores, deixando suas marcas nas pessoas e na arte (estão aí Vênus de Milo e Davi para provar).
Só que hoje os recursos químicos são acessíveis, e os publicitários, sem dó nem piedade, parecem encontrar acolhida em todo canto: redes sociais, revistas, televisão, site de buscas, rádio, outdoors e tudo mais que possa atrair a atenção dos pobres e inconformados mortais. De forma raramente honesta, vendem que um corpo bem esculpido é o caminho certo para obter poder, admiração, dinheiro e sucesso na “pegação”. É difícil assistir a uma propaganda e não se deixar seduzir pela ideia de que possuir um corpo sarado e consumir Victoria Secrets, Calvin Klein ou Abercrombie certamente farão qualquer pé-rapado se tornar um monumento. Mais difícil ainda é ver um aparelho Polishop ou chá emagrecedor e não cair na tentação de adquiri-los. Vai que, né?
Para cada parte teoricamente imperfeita do corpo, existe uma solução: cirurgia de nariz, estica e puxa de cabelo, prótese para tudo quanto é lugar, creme para olho, injeção para rugas, choque elétrico para flacidez, pigmento para sobrancelha… É como se fôssemos um conjunto de infelizes imperfeições até que nos rendamos àquelas mágicas soluções. Aí, já com tudo devidamente retocado e no lugar, vêm os certeiros e apontam (na maioria das vezes, com razão): essa brincadeira tomou-lhe muitos dinheiros e acabou deixando-o mais velho. “Ah, o bonito mesmo é a beleza natural”. Veja Gisele Bündchen, veja as propagandas de sabonete e protetor solar. Sejamos todos “naturalmente” fresh and young, pois está na moda subverter a moda. E você acredita. E uma infinidade de redes sociais passa a vender fotos de cabelos calculadamente ao vento, maquiagens estrategicamente naturais e comidas calóricas falsamente ingeridas, mas muito bem fotografadas. Bonito mesmo é ser “naturalmente” bonito. Mas essa suposta naturalidade exige tanto ou mais recurso do que uma produção confessadamente complexa. Estamos ficando mesmo malucos.
O problema não é a vaidade em si, tampouco as intervenções cirúrgicas providenciadas, os blogs de moda, os termogênicos ou os publicitários. O problema é a criatura achar que a vida se resume a isso. Em saudação à mulher de trinta, Balzac destilou seu veneno: “Deve-se deixar a vaidade aos que não têm outra coisa para exibir”. Talvez o escritor esteja exigindo demais do homem médio, já que a completa ausência de vaidade é privilégio de raras almas muito evoluídas. Mas há aí uma verdade inegável: quem se entrega apenas à vaidade de seu corpo provavelmente tem pouco a oferecer. É a lei da compensação.
Fonte: http://www.revistabula.com/6631-o-culto-ao-corpo-e-o-atrofiamento-dos-cerebros-bombados/
Cultuar o corpo não é exclusividade do século 21. A beleza escreveu sua história dentro da História, trazendo, desde sempre, orgulho, frustração, inveja e determinação. Desde a Grécia, o culto à forma física perfeita tem-se feito presente, com maior ou menor força, em registros de historiadores, deixando suas marcas nas pessoas e na arte (estão aí Vênus de Milo e Davi para provar).
Só que hoje os recursos químicos são acessíveis, e os publicitários, sem dó nem piedade, parecem encontrar acolhida em todo canto: redes sociais, revistas, televisão, site de buscas, rádio, outdoors e tudo mais que possa atrair a atenção dos pobres e inconformados mortais. De forma raramente honesta, vendem que um corpo bem esculpido é o caminho certo para obter poder, admiração, dinheiro e sucesso na “pegação”. É difícil assistir a uma propaganda e não se deixar seduzir pela ideia de que possuir um corpo sarado e consumir Victoria Secrets, Calvin Klein ou Abercrombie certamente farão qualquer pé-rapado se tornar um monumento. Mais difícil ainda é ver um aparelho Polishop ou chá emagrecedor e não cair na tentação de adquiri-los. Vai que, né?
Para cada parte teoricamente imperfeita do corpo, existe uma solução: cirurgia de nariz, estica e puxa de cabelo, prótese para tudo quanto é lugar, creme para olho, injeção para rugas, choque elétrico para flacidez, pigmento para sobrancelha… É como se fôssemos um conjunto de infelizes imperfeições até que nos rendamos àquelas mágicas soluções. Aí, já com tudo devidamente retocado e no lugar, vêm os certeiros e apontam (na maioria das vezes, com razão): essa brincadeira tomou-lhe muitos dinheiros e acabou deixando-o mais velho. “Ah, o bonito mesmo é a beleza natural”. Veja Gisele Bündchen, veja as propagandas de sabonete e protetor solar. Sejamos todos “naturalmente” fresh and young, pois está na moda subverter a moda. E você acredita. E uma infinidade de redes sociais passa a vender fotos de cabelos calculadamente ao vento, maquiagens estrategicamente naturais e comidas calóricas falsamente ingeridas, mas muito bem fotografadas. Bonito mesmo é ser “naturalmente” bonito. Mas essa suposta naturalidade exige tanto ou mais recurso do que uma produção confessadamente complexa. Estamos ficando mesmo malucos.
O problema não é a vaidade em si, tampouco as intervenções cirúrgicas providenciadas, os blogs de moda, os termogênicos ou os publicitários. O problema é a criatura achar que a vida se resume a isso. Em saudação à mulher de trinta, Balzac destilou seu veneno: “Deve-se deixar a vaidade aos que não têm outra coisa para exibir”. Talvez o escritor esteja exigindo demais do homem médio, já que a completa ausência de vaidade é privilégio de raras almas muito evoluídas. Mas há aí uma verdade inegável: quem se entrega apenas à vaidade de seu corpo provavelmente tem pouco a oferecer. É a lei da compensação.
Fonte: http://www.revistabula.com/6631-o-culto-ao-corpo-e-o-atrofiamento-dos-cerebros-bombados/
Postado por
Dr. Frederico Lobo
às
01:41
0
comentários
Enviar por e-mail
Compartilhar no Twitter
Compartilhar no Facebook

Quais alimentos fazem seu bebê dormir melhor? Ou: conheça a melatonina
Como prometi, esse é o grand finale da série sobre sono em bebês.
E para fechar a série queria dar uma dica que não tem em nenhum dos mil livros de sono no bebê que você já leu, nas noites insones…
Conheça a melatonina
Pois é, como já escrevi, uma das condições necessárias para seu filho dormir, é liberar adequadamente o hormônio melatonina, que é produzido no cérebro, na glândula pineal.
Sempre se pensou que a melatonina fosse exclusividade dos animais, que plantas não o produziam (planta dorme?), mas tudo faz sentido quando se estuda a fundo o assunto..
A melatonina, além de ser um indutor do sono, é um potente anti-oxidante, ajudando à “limpar” toda a “sujeira” produzida pelo seu corpo ao longo do dia.
Com certeza você já ouviu dizer que o sono envolve a reparação do corpo e a Melatonina é o maestro desse processo noturno de “faxina orgânica”.
Pois é, mas aí alguns cientistas avaliaram a disponibilidade de Melatonina em plantas e eureka! – ela estava lá.
Quais alimentos tem melatonina
No artigo do link acima está uma lista completa da concentração de melatonina em plantas, mas destaco, por ordem de concentração:
- Cerejas (as maiores fontes dentre as frutas!)
- Banana
- Tomate
- Morango
- Mirtilos
- Linhaça
- Amêndoas
- Arroz
- Mostarda
- Lentilhas
- Brócolis
Mas ainda dá pra ficar melhor
E quando você junta com alimentos com Triptofano, um aminoácido que ajuda a produzir a serotonina, que também ajuda no sono, aí as coisas melhoram mais ainda.
Fontes de triptofano:
- Espinafre
- Ovos
- Sementes de gergelim
- Peixe
- Frango
- Lentilhas
- Arroz negro
- Grão de bico
- Bananas
- Cerejas
Viu que tem alimentos com Melatonina e Triptofano ao mesmo tempo?!?!?
Deus é maravilhoso, não?
A melatonina também está presente em ervas/fitoterápicos, mas estas só podem ser prescritas e usadas com orientação médica.
Mas Doutor, você não tem aí nenhuma receitinha?
Pois é, para não decepcionar, como não sou um Masterchef, mas tenho amigos que o são, pedi à minha amiga Patrícia Ayres, estudante de nutrição e culinarista de mão cheia, para criar três receitas especiais, que você pode incluir na alimentação do seu bebê, para ajudá-lo a dormir.
A primeira receita já está aqui neste post. Amanhã e sábado publico as outras. Fique atenta!
Imprima, cole na geladeira e faça!
Receita 1 – Smoothie do Soninho
- Tempo de preparo: Rápido.
- Facilidade de preparo: Fácil.
- Rendimento: 1 porção.
Ingredientes
- 1 banana madura.
- ½ xícara de leite de coco.
- 1 colher de sopa de farinha de linhaça.
- ½ colher de sopa de uva passa.
- 1 colher de sopa de amêndoas.
Instruções
- Comece batendo a banana e o leite de coco até adquirir cremosidade.
- Adicione o restante dos ingredientes e bata por 1 minuto.
Dicas da Paty
Se não conseguir achar farinha de linhaça de boa procedência, faça a sua. Basta bater a linhaça no liquidificador e guarde na geladeira.
Deixe as amêndoas de molho de um dia para o outro. Dessa forma fica mais fácil triturar. Pode tirar a pele, se preferir.
Mais receitas?
Repito: acessem novamente nosso blog amanhã e depois. Teremos mais duas receitas exclusivas e deliciosas da Paty.
Finalizando a série do sono
Sei que sono é um tema bastante extenso e que gera sofrimento e descabelamento de mães e pais, ainda mais em crianças maiores que 3 anos de idade.
Mas o intuito da série do sono, foi tentar ajudar vocês a começar certo, para depois não tentar aprumar o trem desgovernado.
Quem sabe no futuro não faço uma série com os maiores de 3 anos?
Se gostou, curta e compartilhe!
Ajudem os filhos dos seus amigos a dormir com #comidadeverdade
Fonte: http://www.pediatradofuturo.com.br/category/sono/
Postado por
Dr. Frederico Lobo
às
01:38
0
comentários
Enviar por e-mail
Compartilhar no Twitter
Compartilhar no Facebook

Crianças que convivem com animais tendem a ter menos alergia aos pêlos
Link para a reportagem: http://g1.globo.com/bemestar/noticia/2016/06/criancas-que-convivem-com-animais-tendem-ter-menos-alergia-aos-pelos.html?utm_source=facebook&utm_medium=social&utm_campaign=bemestar
Postado por
Dr. Frederico Lobo
às
01:36
0
comentários
Enviar por e-mail
Compartilhar no Twitter
Compartilhar no Facebook

Hormônios para tudo e para todos - por Dr. Alfredo Guarischi, médico
Converso frequentemente com o Dr. Amélio Godoy Matos, ex-presidente da Sociedade Brasileira de Endocrinologia. Com excelente formação científica, pratica a medicina com nobreza, pureza de propósitos e honestidade. Está, como eu, preocupado com a medicina.
A saúde vem sendo agredida e vilipendiada, entre diversos aspectos, também por práticas mercantilistas e desprovidas de embasamento técnico-científico. A endocrinologia, a geriatria e a nutrologia são especialmente vulneráveis, e estamos assistindo, até na grande mídia, a uma escandalosa onda de solicitações de exames inadequados, que geram propostas e formulações de tratamentos estranhos.
Godoy me relatou que tem visto resultados de dosagens hormonais na saliva e no cabelo, e dosagens de pregnenolona, aldosterona, insulina, iodo, melatonina e outras substâncias, independentemente do sexo, idade ou queixa do paciente! Além de inúteis, essas dosagens são caríssimas, não são autorizadas pelos planos de saúde e em geral não são realizadas nos principais laboratórios de análises clínicas.
Pacientes jovens com queixas inespecíficas, frequentemente com excesso de peso, o procuram levando uma parafernália desses exames e diagnósticos variados de déficit de melatonina, falta de ritmo da cortisona, baixa da testosterona, baixo metabolismo etc. As mulheres parecem estar sob uma epidemia de baixa de testosterona, como esse fosse seu principal hormônio.
Não obstante serem pessoas sem qualquer disfunção hormonal patológica, aparecem medicadas com melatonina, iodo, suplementos diversos e, claro, testosterona. Testosterona para todos! Essa parece ser a última poção mágica.
As terminologias sedutoras, como “nova medicina”, “modulação hormonal”, “nutroendocrinologia”, “hormônios bioidênticos” e “anti-aging”, parecem uma grande novidade, mas, para os profissionais sérios como Godoy, trata-se na verdade de mensagens marqueteiras de má fé.
A real nova medicina vem-se desenvolvendo com o movimento médico “choosing wisely” - ‘escolhendo com sabedoria’. Tem como referência a medicina baseada em evidências científicas, que visa proporcionar os melhores cuidados em saúde, com a escolha de exames e procedimentos realmente necessários e sem excesso de diagnósticos e tratamentos.
A maioria de médicos competentes e honestos não deve ser complacente com a minoria ativa, sôfrega por enriquecimento e notoriedade que despreza as práticas médicas adequadas em troca dos serviços “especiais”. A sociedade leiga parece contaminada por essas “novidades”.
Cabe aos conselhos de medicina, de farmácia, de nutrição e de nutrologia e às agências reguladoras dar a palavra final sobre esse tema.
Escrever sobre as ideias de Amélio Godoy Matos é uma mobilização responsável em defesa da medicina e dos pacientes.
Subscrevo os ideais desse experiente professor da Pontifícia Universidade Católica do Rio de Janeiro, que busca esclarecer a todos a escolher com sabedoria.
A saúde vem sendo agredida e vilipendiada, entre diversos aspectos, também por práticas mercantilistas e desprovidas de embasamento técnico-científico. A endocrinologia, a geriatria e a nutrologia são especialmente vulneráveis, e estamos assistindo, até na grande mídia, a uma escandalosa onda de solicitações de exames inadequados, que geram propostas e formulações de tratamentos estranhos.
Godoy me relatou que tem visto resultados de dosagens hormonais na saliva e no cabelo, e dosagens de pregnenolona, aldosterona, insulina, iodo, melatonina e outras substâncias, independentemente do sexo, idade ou queixa do paciente! Além de inúteis, essas dosagens são caríssimas, não são autorizadas pelos planos de saúde e em geral não são realizadas nos principais laboratórios de análises clínicas.
Pacientes jovens com queixas inespecíficas, frequentemente com excesso de peso, o procuram levando uma parafernália desses exames e diagnósticos variados de déficit de melatonina, falta de ritmo da cortisona, baixa da testosterona, baixo metabolismo etc. As mulheres parecem estar sob uma epidemia de baixa de testosterona, como esse fosse seu principal hormônio.
Não obstante serem pessoas sem qualquer disfunção hormonal patológica, aparecem medicadas com melatonina, iodo, suplementos diversos e, claro, testosterona. Testosterona para todos! Essa parece ser a última poção mágica.
As terminologias sedutoras, como “nova medicina”, “modulação hormonal”, “nutroendocrinologia”, “hormônios bioidênticos” e “anti-aging”, parecem uma grande novidade, mas, para os profissionais sérios como Godoy, trata-se na verdade de mensagens marqueteiras de má fé.
A real nova medicina vem-se desenvolvendo com o movimento médico “choosing wisely” - ‘escolhendo com sabedoria’. Tem como referência a medicina baseada em evidências científicas, que visa proporcionar os melhores cuidados em saúde, com a escolha de exames e procedimentos realmente necessários e sem excesso de diagnósticos e tratamentos.
A maioria de médicos competentes e honestos não deve ser complacente com a minoria ativa, sôfrega por enriquecimento e notoriedade que despreza as práticas médicas adequadas em troca dos serviços “especiais”. A sociedade leiga parece contaminada por essas “novidades”.
Cabe aos conselhos de medicina, de farmácia, de nutrição e de nutrologia e às agências reguladoras dar a palavra final sobre esse tema.
Escrever sobre as ideias de Amélio Godoy Matos é uma mobilização responsável em defesa da medicina e dos pacientes.
Subscrevo os ideais desse experiente professor da Pontifícia Universidade Católica do Rio de Janeiro, que busca esclarecer a todos a escolher com sabedoria.
Postado por
Dr. Frederico Lobo
às
01:28
0
comentários
Enviar por e-mail
Compartilhar no Twitter
Compartilhar no Facebook

A suplementação de zinco é associada a melhor processamento de glicose em pré-diabéticos
Um estudo, publicado na edição de Diabetes Research and Clinical Practice (maio, 2016), descobriu que a suplementação de zinco melhorou a capacidade de homens e mulheres pré-diabéticos para processar a glicose. “Uma série de pequenos estudos indicam que a suplementação de zinco melhora o processamento de glicose”, nota autores M. R. Islam, Universidade de Newcastle, Austrália e do Instituto de Pesquisa Médica Hunter, e seus colegas. “Neste estudo piloto, duplo cego, controlado por placebo e randomizado, nos propusemos a investigar se a suplementação de zinco entre adultos pré-diabéticos melhora a glicemia de jejum, o índice HOMA (um índice de resistência à insulina) e, finalmente, previne o desenvolvimento do diabetes tipo 2.”
O estudo incluiu 55 pacientes pré-diabéticos residentes em Bangladesh, que é uma das regiões mais deficientes de zinco do mundo. Os indivíduos receberam 30mg de sulfato de zinco ou um placebo diariamente, durante seis meses. A glicemia de jejum, parâmetros HOMA – incluindo a função das células beta do pâncreas, a sensibilidade e resistência à insulina, zinco sérico e os lipídios foram medidos no início e no final do estudo.
No final do período do tratamento, os participantes que receberam zinco apresentaram menor concentração de glicose em jejum, em comparação com o grupo placebo, bem como em comparação com os níveis medidos no seu próprio grupo no início do estudo. A função da célula beta, a sensibilidade e a resistência à insulina também melhoraram entre aqueles que receberam zinco.
Como potenciais mecanismos, os autores observam que o zinco é necessário para a ação da insulina e metabolismo de carboidratos, para moderar os níveis de citocinas inflamatórias, que podem destruir as células beta, para a prevenção de polipeptídio amiloide das ilhotas de se agregarem em fibras amiloides, que têm um efeito tóxico sobre as células beta, para reduzir o estresse oxidativo e outras funções de proteção.
“Do nosso conhecimento, este é o primeiro estudo a mostrar uma melhora no processamento da glicose usando parâmetros HOMA em participantes com pré-diabetes”, Dr. Islam e associados anunciaram.
Fonte: http://www.lifeextension.com/newsletter/2016/4/Zinc-supplementation-associated-with-better-glucose-handling-in-prediabetics/Page-01?utm_source=eNewsletter&utm_medium=email&utm_content=Header&utm_campaign=EZXX00E
O estudo incluiu 55 pacientes pré-diabéticos residentes em Bangladesh, que é uma das regiões mais deficientes de zinco do mundo. Os indivíduos receberam 30mg de sulfato de zinco ou um placebo diariamente, durante seis meses. A glicemia de jejum, parâmetros HOMA – incluindo a função das células beta do pâncreas, a sensibilidade e resistência à insulina, zinco sérico e os lipídios foram medidos no início e no final do estudo.
No final do período do tratamento, os participantes que receberam zinco apresentaram menor concentração de glicose em jejum, em comparação com o grupo placebo, bem como em comparação com os níveis medidos no seu próprio grupo no início do estudo. A função da célula beta, a sensibilidade e a resistência à insulina também melhoraram entre aqueles que receberam zinco.
Como potenciais mecanismos, os autores observam que o zinco é necessário para a ação da insulina e metabolismo de carboidratos, para moderar os níveis de citocinas inflamatórias, que podem destruir as células beta, para a prevenção de polipeptídio amiloide das ilhotas de se agregarem em fibras amiloides, que têm um efeito tóxico sobre as células beta, para reduzir o estresse oxidativo e outras funções de proteção.
“Do nosso conhecimento, este é o primeiro estudo a mostrar uma melhora no processamento da glicose usando parâmetros HOMA em participantes com pré-diabetes”, Dr. Islam e associados anunciaram.
Fonte: http://www.lifeextension.com/newsletter/2016/4/Zinc-supplementation-associated-with-better-glucose-handling-in-prediabetics/Page-01?utm_source=eNewsletter&utm_medium=email&utm_content=Header&utm_campaign=EZXX00E
Postado por
Dr. Frederico Lobo
às
01:26
0
comentários
Enviar por e-mail
Compartilhar no Twitter
Compartilhar no Facebook

Existe gordura boa no organismo?
As células de gordura branca são responsáveis por armazenar energia excedente consumida em forma de gordura, já as células de gordura marrom têm como principal característica serem termogênicas, ou seja, regulam a produção de calor e, consequentemente a temperatura corporal, para isso queimam energia excedente. As células de gordura marrom estão mais presentes em recém-nascidos e filhotes de mamíferos. Muitos estudos têm se concentrado em como transformar células de gordura branca em células de gordura marrom. Mas, para isso, é necessário encontrar um método eficaz e viável economicamente para medir, sem risco para a saúde, a atividade da gordura marrom no organismo.
Um estudo realizado pelos pesquisadores da Universidade de Bonn, na Alemanha, publicado na revista Nature Communications, mostrou que uma pequena amostra de sangue pode ser suficiente para medir essa atividade. O estudo, feito em camundongos e em um pequeno coorte de humanos, mostrou o microARN-92ª como uma possível medida indireta da atividade de consumo de energia das células de gordura marrom.
O professor Alexander Pfeifer, diretor do Instituto de Farmacologia e Toxicologia da Universidade de Bonn, vem investigando a gordura marrom em ratos durante anos. Ele foi tentando entender como transformar células de gordura branca desfavorecidas, em marrons, que consomem energia. Mas precisava se chegar ao marcador que tornasse possível medir a atividade das células marrom.
Em colaboração com a Universidade de Maastricht (Holanda), Turku (Finlândia) e do Hospital Universitário Hamburg-Eppendorf, os pesquisadores encontraram uma maneira fácil de exibir atividade de gordura marrom: microARN-92ª. Os microARNs são conhecidos por serem responsáveis pela regulação de genes. Os pesquisadores mostraram, pela primeira vez, que as células de gordura marrom entregam esses microARNs para o sangue por meio de exossomos, que "podem ser vistos como pequenos pacotes fornecidos pelas células de gordura marrom por meio da circulação”. Mais ainda não se sabe como se dá tal mecanismo.
Muitos microARNs foram investigados durante a investigação e verificou-se que o o microARN-92ª está presente em humanos e camundongos, e está relacionado à atividade de gordura marrom. Sempre que miR-92ª é baixo na circulação, as pessoas são capazes de queimar um grande quantidade de energia com a gordura marrom. Para provar a conexão em seres humanos, os cientistas testaram 41 participantes da Finlândia e Países Baixos. "Nós encontramos uma relação significativa entre a atividade de gordura marrom e miR-92ª, que precisa ser comprovado em coortes maiores", afirmam os pesquisadores.
O biomarcador pode habilitar testes de eficácia de novos fármacos. "O miR-92ª parece ser um promissor biomarcador para testar novas drogas em matéria de redução de peso ou transição de gordura branca para gordura marrom em seres humanos”, destacam.
Estudo de referência: Yong Chen, Joschka J. Buyel, Mark J. W. Hanssen, Franziska Siegel, Ruping Pan, Jennifer Naumann, Michael Schell, Anouk van der Lans, Christian Schlein, Holger Froehlich, Joerg Heeren, Kirsi A. Virtanen, Wouter van Marken Lichtenbelt, Alexander Pfeifer. Exosomal microRNA miR-92a concentration in serum reflects human brown fat activity.Nature Communications, 2016; 7: 11420 DOI: 10.1038/ncomms11420
Fonte: http://www.abeso.org.br/noticia/existe-gordura-boa-no-organismo-
Um estudo realizado pelos pesquisadores da Universidade de Bonn, na Alemanha, publicado na revista Nature Communications, mostrou que uma pequena amostra de sangue pode ser suficiente para medir essa atividade. O estudo, feito em camundongos e em um pequeno coorte de humanos, mostrou o microARN-92ª como uma possível medida indireta da atividade de consumo de energia das células de gordura marrom.
O professor Alexander Pfeifer, diretor do Instituto de Farmacologia e Toxicologia da Universidade de Bonn, vem investigando a gordura marrom em ratos durante anos. Ele foi tentando entender como transformar células de gordura branca desfavorecidas, em marrons, que consomem energia. Mas precisava se chegar ao marcador que tornasse possível medir a atividade das células marrom.
Em colaboração com a Universidade de Maastricht (Holanda), Turku (Finlândia) e do Hospital Universitário Hamburg-Eppendorf, os pesquisadores encontraram uma maneira fácil de exibir atividade de gordura marrom: microARN-92ª. Os microARNs são conhecidos por serem responsáveis pela regulação de genes. Os pesquisadores mostraram, pela primeira vez, que as células de gordura marrom entregam esses microARNs para o sangue por meio de exossomos, que "podem ser vistos como pequenos pacotes fornecidos pelas células de gordura marrom por meio da circulação”. Mais ainda não se sabe como se dá tal mecanismo.
Muitos microARNs foram investigados durante a investigação e verificou-se que o o microARN-92ª está presente em humanos e camundongos, e está relacionado à atividade de gordura marrom. Sempre que miR-92ª é baixo na circulação, as pessoas são capazes de queimar um grande quantidade de energia com a gordura marrom. Para provar a conexão em seres humanos, os cientistas testaram 41 participantes da Finlândia e Países Baixos. "Nós encontramos uma relação significativa entre a atividade de gordura marrom e miR-92ª, que precisa ser comprovado em coortes maiores", afirmam os pesquisadores.
O biomarcador pode habilitar testes de eficácia de novos fármacos. "O miR-92ª parece ser um promissor biomarcador para testar novas drogas em matéria de redução de peso ou transição de gordura branca para gordura marrom em seres humanos”, destacam.
Estudo de referência: Yong Chen, Joschka J. Buyel, Mark J. W. Hanssen, Franziska Siegel, Ruping Pan, Jennifer Naumann, Michael Schell, Anouk van der Lans, Christian Schlein, Holger Froehlich, Joerg Heeren, Kirsi A. Virtanen, Wouter van Marken Lichtenbelt, Alexander Pfeifer. Exosomal microRNA miR-92a concentration in serum reflects human brown fat activity.Nature Communications, 2016; 7: 11420 DOI: 10.1038/ncomms11420
Fonte: http://www.abeso.org.br/noticia/existe-gordura-boa-no-organismo-
Postado por
Dr. Frederico Lobo
às
01:25
0
comentários
Enviar por e-mail
Compartilhar no Twitter
Compartilhar no Facebook

Água alcalina faz bem para a saúde?
Postado por
Dr. Frederico Lobo
às
01:24
0
comentários
Enviar por e-mail
Compartilhar no Twitter
Compartilhar no Facebook

Aumentar o consumo de água se associa com vários benefícios dietéticos
Um estudo recente que analisou os hábitos alimentares de mais de 18.300 adultos norte-americanos encontrou que a maioria das pessoas que aumentaram seu consumo de água (água corrente ou geladeira ou garrafa) em 1%, reduziram sua ingestão calórica diária total, bem como a ingestão de gordura saturada, açúcar, sódio e colesterol.
As pessoas que aumentaram seu consumo de água por 1, 2 ou 3 copos por dia diminuíram o consumo total de energia em 68 a 205 calorias diárias e a ingestão de sódio em 78 a 235 miligramas, de acordo com um estudo realizado pelo professor de cinesiologia e saúde comunitária Ruopeng An da Universidade de Illinois. Também consumiram entre 5 a 18 gramas a menos de açúcar e diminuíram o consumo de colesterol em 7 a 21 miligramas diários.
"O impacto da ingestão de água corrente sobre a dieta foi similar em todas as raças/etnias, níveis de educação e de renda e condição de peso corporal", disse An. "Esta descoberta indica que poderia ser suficiente projetar e fornecer intervenções nutricionais universais e campanhas de educação que promovam o consumo de água corrente para substituir de bebidas calóricas em diferentes subgrupos populacionais sem grandes preocupações sobre a personalização da mensagem e estratégias".
Na examinou dados de 4 grupos (2005-12) da Pesquisa Nacional de Exame Nutricional e Saúde efetuadas pelo Centro Nacional de Estatísticas de Saúde. Foi solicitado aos participantes que recordassem o que comeram e beberam durante 2 dias que estavam separados por entre 3 a 10 dias.
No estudo calculou a quantidade de água corrente que consumiu cada pessoa como porcentagem da ingestão dietética de agua diária de alimentos e bebidas combinados. As bebidas como o chá preto sem açúcar, chá de ervas e café, não foram contabilizadas como fontes de água corrente, mas o seu teor de água foram incluídos no cálculo An do consumo de água dietética total dos participantes.
Em média, os participantes consumiram cerca de 4,2 copos de água corrente em forma diária, correspondendo a pouco mais de 30% do total de água dietética ingerida. A ingestão calórica média dos participante foi de 2.157 calorias, incluindo 125 calorias de bebidas açucaradas e 432 calorias de alimentos não essenciais, que correspondem a alimentos pouco nutritivos com alto conteúdo calórico, como sobremesas, massas e lanches mistos que agregam variedade, mas não são necessários para uma dieta saudável.
Um aumento pequeno, mas estatisticamente significativo de 1% no consumo diário de água corrente dos participantes foi associado a uma diminuição por parte dos participantes de 8,6 calorias na ingestão enérgica diária, como assim também com leves reduções da ingestão de bebidas açucaradas e alimentos não essenciais, juntamente com o consumo de gordura, açúcar, sódio e colesterol.
Embora An tenha descoberto que a diminuição foi maior entre os homens e adultos jovens e de mediana idade, sugere que pode estar associado com uma maior ingestão calórica diária nestes grupos.
Referências:
R. An, J. McCaffrey. Plain water consumption in relation to energy intake and diet quality among US adults, 2005-2012. Journal of Human Nutrition and Dietetics, 2016; DOI: 10.1111/jhn.12368
As pessoas que aumentaram seu consumo de água por 1, 2 ou 3 copos por dia diminuíram o consumo total de energia em 68 a 205 calorias diárias e a ingestão de sódio em 78 a 235 miligramas, de acordo com um estudo realizado pelo professor de cinesiologia e saúde comunitária Ruopeng An da Universidade de Illinois. Também consumiram entre 5 a 18 gramas a menos de açúcar e diminuíram o consumo de colesterol em 7 a 21 miligramas diários.
"O impacto da ingestão de água corrente sobre a dieta foi similar em todas as raças/etnias, níveis de educação e de renda e condição de peso corporal", disse An. "Esta descoberta indica que poderia ser suficiente projetar e fornecer intervenções nutricionais universais e campanhas de educação que promovam o consumo de água corrente para substituir de bebidas calóricas em diferentes subgrupos populacionais sem grandes preocupações sobre a personalização da mensagem e estratégias".
Na examinou dados de 4 grupos (2005-12) da Pesquisa Nacional de Exame Nutricional e Saúde efetuadas pelo Centro Nacional de Estatísticas de Saúde. Foi solicitado aos participantes que recordassem o que comeram e beberam durante 2 dias que estavam separados por entre 3 a 10 dias.
No estudo calculou a quantidade de água corrente que consumiu cada pessoa como porcentagem da ingestão dietética de agua diária de alimentos e bebidas combinados. As bebidas como o chá preto sem açúcar, chá de ervas e café, não foram contabilizadas como fontes de água corrente, mas o seu teor de água foram incluídos no cálculo An do consumo de água dietética total dos participantes.
Em média, os participantes consumiram cerca de 4,2 copos de água corrente em forma diária, correspondendo a pouco mais de 30% do total de água dietética ingerida. A ingestão calórica média dos participante foi de 2.157 calorias, incluindo 125 calorias de bebidas açucaradas e 432 calorias de alimentos não essenciais, que correspondem a alimentos pouco nutritivos com alto conteúdo calórico, como sobremesas, massas e lanches mistos que agregam variedade, mas não são necessários para uma dieta saudável.
Um aumento pequeno, mas estatisticamente significativo de 1% no consumo diário de água corrente dos participantes foi associado a uma diminuição por parte dos participantes de 8,6 calorias na ingestão enérgica diária, como assim também com leves reduções da ingestão de bebidas açucaradas e alimentos não essenciais, juntamente com o consumo de gordura, açúcar, sódio e colesterol.
Embora An tenha descoberto que a diminuição foi maior entre os homens e adultos jovens e de mediana idade, sugere que pode estar associado com uma maior ingestão calórica diária nestes grupos.
Referências:
R. An, J. McCaffrey. Plain water consumption in relation to energy intake and diet quality among US adults, 2005-2012. Journal of Human Nutrition and Dietetics, 2016; DOI: 10.1111/jhn.12368
Postado por
Dr. Frederico Lobo
às
01:21
0
comentários
Enviar por e-mail
Compartilhar no Twitter
Compartilhar no Facebook

domingo, 29 de maio de 2016
Quantidade de selênio nas castanhas-do-brasil varia de acordo com região
Pequena no tamanho, mas grande em benefícios, a castanha-do-brasil é mundialmente reconhecida como a maior fonte natural de selênio (Se). Este mineral, essencial ao corpo humano, combate o envelhecimento celular e oferece outros tantos benefícios. Mas será que o teor de selênio é o mesmo em qualquer castanha encontrada no supermercado? Pesquisas realizadas na Universidade Federal de Lavras (Ufla), em parceria com pesquisadores da Embrapa mostraram que não é bem assim. Os cientistas descobriram que as concentrações do mineral nas amêndoas de castanha-do-brasil variaram muito entre as regiões produtoras do País. Aquelas coletadas no Amazonas e no Amapá, por exemplo, apresentaram cerca de 30 vezes mais Se do que as oriundas do Mato Grosso e Acre.
Existe uma recomendação de se ingerir cerca de 55 microgramas de selênio (mcg) por dia, sendo o limite máximo permitido de 400 mcg de Se/dia. Com base nesses dados, os pesquisadores avaliaram a quantidade de Se em castanhas coletadas em castanhais nativos do Mato Grosso, Acre e Amapá, e também de quatro clones cultivados no Amazonas (Fazenda Aruanã, em Itacoatiara), uma vez que a castanheira ocorre em todo o bioma amazônico, cuja maior área encontra-se em território brasileiro.
Outro resultado interessante foi que os teores de selênio em clones de castanheira cultivados na Fazenda Aruanã também apresentaram diferenças nas quantidades observadas. "Esse último resultado sugere que não só o solo influencia na quantidade de selênio presente na castanha, mas também a capacidade da planta (genótipo) em absorver esse elemento", explica a pesquisadora da Embrapa Rondônia, Lúcia Wadt. Antes desse resultado, os cientistas se questionavam se apenas o solo teria influência no teor de selênio da castanha.
Os pesquisadores também descobriram nesse trabalho que a diferença nos teores de selênio entre plantas muito próximas pode chegar a mais de cinco vezes, mas ainda não se sabe quais fatores estão influenciando a quantidade do mineral nas amêndoas. Para se ter ideia, o estudo mostra que as variações são de 0,5 a 3,5 mg kg-1 em amostras coletadas no Acre, 0,5 a 2 mg kg-1 em amostras do Mato Grosso, 20 a 82 mg kg-1 em amostras do Amapá e 11 a 98 mg kg-1 em amostras do Amazonas.
Com base nesses resultados, não é possível definir um número único de castanhas a serem consumidas diariamente a fim de completar a recomendação diária de 55 mcg de selênio por dia. No entanto, embora não se possa generalizar, a pesquisa revelou que uma única castanha da amostra coletada no Amazonas pode oferecer em média a quantidade de 185,7 mcg de Se, ou seja, 3,4 a mais do que o recomendado e as oriundas da amostra do Amapá oferecem cerca de 2,3 vezes a concentração de 55 mcg/dia. Já uma castanha entre as pesquisadas no Acre ou no Mato Grosso não oferece nem 10% desse teor recomendado e para atingi-lo seria necessário comer 11 amêndoas da amostra acriana e 15 da coleta mato-grossense.
Os pesquisadores ressaltam que esses resultados são de uma pesquisa inicial e os valores apresentados não podem ser tomados como padrões, pois há muita variação entre plantas de uma mesma região. No entanto, serve de alerta para que o consumidor observe a origem da castanha que está adquirindo e os valores de selênio informados no rótulo das embalagens. "Esses resultados servem também para alertar as empresas que processam e embalam a castanha-do-brasil sobre a importância de se avaliar o teor de selênio para cada lote ou região de origem da matéria-prima", complementa Wadt.
Além da quantidade do mineral presente no alimento é importante saber o percentual de aproveitamento da substância no organismo, ou a quantidade que o corpo é capaz de absorver dele, chamado de biodisponibilidade do selênio. Somente com esse dado é possível preconizar as quantidades a serem ingeridas.
Devido à ampla variação entre os teores de Se na castanha dependendo da região geográfica, e ainda entre a capacidade de cada planta absorver o mineral, há necessidade de mais estudos sobre a biodisponibilidade do selênio para que se tenham valores concretos de recomendação de ingestão deste alimento para a população. "Comer uma castanha-do-brasil por dia não deve ser uma recomendação generalizada. É preciso saber a concentração e a biodisponibilidade de selênio da castanha que está sendo consumida", alerta a pesquisadora.
Este estudo foi realizado por um grupo de pesquisadores das Unidades da Embrapa do Amazonas, Amapá e Rondônia, da Universidade Federal de Lavras e da Universidade Estadual Paulista "Júlio de Mesquita Filho" (Unesp), campus de Tupã.
A castanha e o selênio
É comumente divulgado que o consumo de uma castanha por dia ajuda a combater doenças cardiovasculares, diabetes do tipo 2, câncer e obesidade. Um estudo da Universidade de Otago, na Nova Zelândia, comprovou que a ingestão diária de duas castanhas eleva em cerca de 65% o teor de selênio no sangue, mas alertou sobre os problemas com a toxidade desse mineral. Outro estudo da USP, que ganhou o prêmio Jovem Cientista do CNPq em 2015, também comprovou efeitos benéficos do selênio, nesse caso, contra o mal de Alzheimer. De uma maneira geral, os nutricionistas brasileiros recomendam a ingestão de uma única castanha por dia, mas também alertam que quantidades elevadas do mineral podem provocar intoxicação por selênio, ou selenose, causadora de perda de cabelo, fadiga, fraqueza das unhas, lesões na pele e problemas gastrointestinais.
Renata Siva (MTb 12361/MG)
Embrapa Rondônia
rondonia.imprensa@embrapa.br
Telefone: (69)3219-5011 / 5041
Mais informações sobre o tema
Serviço de Atendimento ao Cidadão (SAC)
www.embrapa.br/fale-conosco/sac/
Fonte: https://www.embrapa.br/busca-de-noticias/-/noticia/11010983/quantidade-de-selenio-nas-castanhas-do-brasil-varia-de-acordo-com-regiao
Existe uma recomendação de se ingerir cerca de 55 microgramas de selênio (mcg) por dia, sendo o limite máximo permitido de 400 mcg de Se/dia. Com base nesses dados, os pesquisadores avaliaram a quantidade de Se em castanhas coletadas em castanhais nativos do Mato Grosso, Acre e Amapá, e também de quatro clones cultivados no Amazonas (Fazenda Aruanã, em Itacoatiara), uma vez que a castanheira ocorre em todo o bioma amazônico, cuja maior área encontra-se em território brasileiro.
Outro resultado interessante foi que os teores de selênio em clones de castanheira cultivados na Fazenda Aruanã também apresentaram diferenças nas quantidades observadas. "Esse último resultado sugere que não só o solo influencia na quantidade de selênio presente na castanha, mas também a capacidade da planta (genótipo) em absorver esse elemento", explica a pesquisadora da Embrapa Rondônia, Lúcia Wadt. Antes desse resultado, os cientistas se questionavam se apenas o solo teria influência no teor de selênio da castanha.
Os pesquisadores também descobriram nesse trabalho que a diferença nos teores de selênio entre plantas muito próximas pode chegar a mais de cinco vezes, mas ainda não se sabe quais fatores estão influenciando a quantidade do mineral nas amêndoas. Para se ter ideia, o estudo mostra que as variações são de 0,5 a 3,5 mg kg-1 em amostras coletadas no Acre, 0,5 a 2 mg kg-1 em amostras do Mato Grosso, 20 a 82 mg kg-1 em amostras do Amapá e 11 a 98 mg kg-1 em amostras do Amazonas.
Com base nesses resultados, não é possível definir um número único de castanhas a serem consumidas diariamente a fim de completar a recomendação diária de 55 mcg de selênio por dia. No entanto, embora não se possa generalizar, a pesquisa revelou que uma única castanha da amostra coletada no Amazonas pode oferecer em média a quantidade de 185,7 mcg de Se, ou seja, 3,4 a mais do que o recomendado e as oriundas da amostra do Amapá oferecem cerca de 2,3 vezes a concentração de 55 mcg/dia. Já uma castanha entre as pesquisadas no Acre ou no Mato Grosso não oferece nem 10% desse teor recomendado e para atingi-lo seria necessário comer 11 amêndoas da amostra acriana e 15 da coleta mato-grossense.
Os pesquisadores ressaltam que esses resultados são de uma pesquisa inicial e os valores apresentados não podem ser tomados como padrões, pois há muita variação entre plantas de uma mesma região. No entanto, serve de alerta para que o consumidor observe a origem da castanha que está adquirindo e os valores de selênio informados no rótulo das embalagens. "Esses resultados servem também para alertar as empresas que processam e embalam a castanha-do-brasil sobre a importância de se avaliar o teor de selênio para cada lote ou região de origem da matéria-prima", complementa Wadt.
Além da quantidade do mineral presente no alimento é importante saber o percentual de aproveitamento da substância no organismo, ou a quantidade que o corpo é capaz de absorver dele, chamado de biodisponibilidade do selênio. Somente com esse dado é possível preconizar as quantidades a serem ingeridas.
Devido à ampla variação entre os teores de Se na castanha dependendo da região geográfica, e ainda entre a capacidade de cada planta absorver o mineral, há necessidade de mais estudos sobre a biodisponibilidade do selênio para que se tenham valores concretos de recomendação de ingestão deste alimento para a população. "Comer uma castanha-do-brasil por dia não deve ser uma recomendação generalizada. É preciso saber a concentração e a biodisponibilidade de selênio da castanha que está sendo consumida", alerta a pesquisadora.
Este estudo foi realizado por um grupo de pesquisadores das Unidades da Embrapa do Amazonas, Amapá e Rondônia, da Universidade Federal de Lavras e da Universidade Estadual Paulista "Júlio de Mesquita Filho" (Unesp), campus de Tupã.
A castanha e o selênio
É comumente divulgado que o consumo de uma castanha por dia ajuda a combater doenças cardiovasculares, diabetes do tipo 2, câncer e obesidade. Um estudo da Universidade de Otago, na Nova Zelândia, comprovou que a ingestão diária de duas castanhas eleva em cerca de 65% o teor de selênio no sangue, mas alertou sobre os problemas com a toxidade desse mineral. Outro estudo da USP, que ganhou o prêmio Jovem Cientista do CNPq em 2015, também comprovou efeitos benéficos do selênio, nesse caso, contra o mal de Alzheimer. De uma maneira geral, os nutricionistas brasileiros recomendam a ingestão de uma única castanha por dia, mas também alertam que quantidades elevadas do mineral podem provocar intoxicação por selênio, ou selenose, causadora de perda de cabelo, fadiga, fraqueza das unhas, lesões na pele e problemas gastrointestinais.
Renata Siva (MTb 12361/MG)
Embrapa Rondônia
rondonia.imprensa@embrapa.br
Telefone: (69)3219-5011 / 5041
Mais informações sobre o tema
Serviço de Atendimento ao Cidadão (SAC)
www.embrapa.br/fale-conosco/sac/
Fonte: https://www.embrapa.br/busca-de-noticias/-/noticia/11010983/quantidade-de-selenio-nas-castanhas-do-brasil-varia-de-acordo-com-regiao
Postado por
Dr. Frederico Lobo
às
15:38
0
comentários
Enviar por e-mail
Compartilhar no Twitter
Compartilhar no Facebook

quinta-feira, 26 de maio de 2016
Orientações nutrológicas para gestantes com Diabetes Gestacional
O Diabetes Mellitus Gestacional (DMG) é uma das complicações obstétricas mais comuns. No Brasil um estudo realizado em 2000, mostrou que a prevalência varia de 4,7 a 12% do total de gestações que ocorrem anualmente aqui.
Motivo do surgimento dessa intercorrência: durante a gravidez ocorrem várias alterações no metabolismo de carboidratos.
- No primeiro trimestre: ocorrem as hipoglicemias em jejum pois o feto “solicita” a glicose, além de uma diminuição na necessidade de insulina. Nessa fase o hormônio mais prevalente é a Gonadotrofina coriônica humana (HCG) e que tem pouca ação no metabolismo de carboidratos.
- Com o avançar da gestação ocorre: aumento dos níveis de estrogênios, progesterona, hormônio lactogênio placentário. Eles sobem a medida que a placenta vai crescendo. Todos eles têm ação antagônica à da insulina. Ou seja, se a insulina “joga” a glicose dentro da célula, esses hormônios tendem a aumentar a glicose no sangue e aumentar a resistência periférica à ação da insulina. São chamado de contra-reguladores ou contra-insulínicos. Associa-se a isso a elevação do cortisol e prolactina, que também diminuem a sensibilidade à insulina. Pra completar a situação: aumenta-se o peso e a ingestão calórica, o que favorece ainda mais um aumento da glicemia e piora da resistência insulínica. Esse aumento da resistência periférica à insulina tem como objetivo: desviar captação de glicose da mãe e direcioná-la para o feto, além de favorecer aumento do tecido adiposo materno. Conclusão: a gestação apresenta aumento dos níveis de insulina circulante, pois o pâncreas tenta compensar a demanda periférica para manter a glicemia normal. Se a glicemia da mãe aumenta (no caso das mães que desenvolvem DMG, essa glicemia consegue alcançar a circulação fetal e acaba estimulando o pâncreas do feto a aumentar a produção da insulina. Com isso o feto fica com mais insulina e utiliza mais a sua glicose. Isso pode levar a um quadro de macrossomia fetal (fetos grandes) e posteriormente favorecer hipoglicemias no pós-parto.
Dentre os fatores de risco para DMG temos:
• Acima de 25 anos
• Obesidade ou ganho de peso na gestação
• Deposição central excessiva de gordura corporal
• História familiar de diabetes em parentes de primeiro grau
• Baixa estatura: < 1,50m
• Crescimento fetal excessivo, polidrâmnio
• Hipertensão ou pré-eclâmpsia na gravidez atual
• Antecedentes obstétricos de morte fetal ou neonatal, de macrossomia fetal ou de DMG.
Diagnóstico: há controvérsias na literatura sobre o melhor método para o diagnóstico de DMG.
A International Association Diabetes and Pregnancy Study Groups (IADPSG) publicou um consenso que sugere o seguinte:
- TODA gestante deve ter uma glicemia de jejum dosada como triagem, de preferência no primeiro trimestre.
- TODA gestante deve realizar um teste oral de tolerância à glicose com 75g de glicose anidra (TOTG 75g) entre 24 e 28 semanas.
- A glicemia de jejum deve ser abaixo de 85mg/dL. Acima disso é: rastreamento positivo. Se ficou abaixo de 85, repete-se a glicemia de jejum após a 20ª semana. Se continuar abaixo de 85, repete após a 24ª semana. Se ficou acima, compreende um rastreamento positivo.
- Se a glicemia de jejum desde o começo for acima de 110mg/dL, repete-se o exame e se confirmado: fecha-se o diagnóstico de DMG.
- Se for entre 86 e 109 mg/dL: espera-se até entre a 24ª e 26ª semana para realizar um TOTG75 2 horas após o almoço.
- Se < 140mg/dL, exclui DMG.
- Se > 140mg/dL: confirma DMG.
Confirmado DMG a primeira medida a ser tomada é o início de uma dieta. Razões: as portadoras de DMG tem maior incidência de hipertensão arterial e pré-eclâmpsia, além de maiores chances de uma cesariana. No pós-parto aumenta-se as chances de permanecerem com diabetes tipo 2 ou desenvolvê-lo no futuro.
Se utilizaremos insulinoterapia ou só dieta, dependerá da monitorização de glicemia. É essencial a monitorização para que o tratamento seja efetivo. O ideal é a monitorização diária com Hemoglucoteste (HGT), com aferição em jejum, 1h após almoço, 1 hora após o jantar e 2 horas após almoço ou jantar.
Glicemia de jejum: deve ficar abaixo de 92mg/dL
Glicemia 1 hora após almoço: deve ficar abaixo de 140mg/dL
Glicemia 2 horas após almoço: deve ficar abaixo de 120mg/dL
Fonte: Fifth International Workshop Conference
O proposto por alguns endocrinologistas (BANDEIRA, 2015) é:
- Toda semana realizar 1 glicemia de jejum e 2h pós-prandiais em laboratório.
- O controle domiciliar deve conter de 3 a 7, dependendo dos valores encontrados e da dieta.
- SE após 2 semanas de dieta os níveis de glicose continuarem elevados:
- Jejum acima de 105mg/dL
- 2h pós prandial, acima de 130mg/dL
- Recomenda-se iniciar a terapia com insulina.
- Outro indicativo para iniciar a terapia com insulina é a medida da circunferência abdominal fetal na Ultrassonografia. Se acima do percentil 75, entre 29 e 33 semanas, pode-se iniciar o uso de insulina.
Como o feto precisa de glicose constantemente e a privação pode gerar formação de corpos cetônicos na mãe, deve-se evitar períodos de jejum de mais de 4 a 5 horas.
A dieta deve ser individualizada de acordo com os exames laboratoriais, suplementando aquilo que for necessário.
Abolir açúcar durante a gestação e optar por adoçantes não-calóricos: sucralose, aspartame, sacarina, acessulfame-K, todos com moderação.
Trocar todos os carboidratos refinados por carboidratos integrais.
A fim de alterar a carga glicêmica, acrescentar gorduras monoinsaturadas (azeite) e poliinsaturadas (óleo de linhaça, chia, ômega 3) às refeições, assim como proteínas magras e fibras.
O ganho de peso deve ser controlado. Sendo que o ganho de peso ideal na gestação é baseado nas recomendações do Institute of Medicine (IOM-2009) e leva em consideração o índice de massa corpórea (IMC) pré-gravidez (tabela 2). Numa gravidez normal o ganho de peso ocorre devido a aumento de tecidos maternos e dos produtos da concepção, conforme a tabela 1.
Nenhuma mulher, independente do IMC prévio deve perder peso durante a gravidez.
Portanto se o você estava com o IMC: adequado previamente. O aceitável é que ganhe de 11 a 16kg.
No caso de gestações gemelares estima-se um ganho de 16 a 24kg, sendo que no 2º e 3º trimestre, deve-se ganhar 700g por semana. PORÉM há uma intercorrência obstétrica: DMG. Nesse caso o máximo deve ser 16kg, aceitando-se até 20kg por ser gestação gemelar.
Necessidades dietéticas
A necessidade calórica diária deve ficar entre 30 a 35kcal/kg de peso. No caso de obesas a American Diabetes Association (ADA) sugere 24kcal/kg de peso atual e 12kcal para obesas mórbidas.
A restrição da quantidade de carboidratos a 40% do total diário de calorias pode ser útil para obtenção de glicemias pós-prandiais adequadas. 25% a 30% de proteínas e 25% a 30% de gorduras.
Exemplo: P: 60kg. Se optarmos por ofertar 30kcal/kg, precisaremos de um plano alimentar de 1800kcal. Sendo que 40% dessas 1800kcal devem ser de carboidratos, ou seja, 720kcal ingeridas no dia, devem ser oriundos de carboidratos. Cada grama de carboidrato fornece 4kcal.
Recomendações básicas:
1. Evitar cafeína.
2. Abolir álcool.
3. Evitar embutidos, enlatados e produtos ultraprocessados.
4. Ingerir diariamente: 35ml de água para cada kg de peso corporal.
5. Praticar pelo menos 45 minutos de atividade física, de preferência com intensidade moderada, caso não tenha contraindicação.
6. Trocar todos os carboidratos refinados e os de alto índice glicêmico, por integrais e de baixo índice glicêmico.
7. Acrescentar fibras à alimentação.
Lembre-se que nas 3 principais refeições você sempre deverá ingerir:
- 1 fonte de carboidrato (integral e de baixo índice glicêmico)
- 1 fonte de proteína
- 1 fonte de gordura
- 1 fonte de fibra.
Bibliografia
- GOLBERT, A; GOLBERT, MB; MACHADO, V. Diabetes e gestação. In: BANDEIRA, F et al. Endocrinologia e diabetes. Rio de Janeiro: MedBooks, 2015. 852-856.
- RASMUSSEN, KM; YAKTINE, AL. Weight Gain During Pregnancy: Reexamining the Guidelines. Institute of Medicine; National Research Council. 2009. Disponível em: http://www.nationalacademies.org/hmd/~/media/Files/Report%20Files/2009/Weight-Gain-During-Pregnancy-Reexamining-the-Guidelines/Report%20Brief%20-%20Weight%20Gain%20During%20Pregnancy.ashx
- MELO, ME. Ganho de peso na gestação. Associação Brasileira para o Estudo da Obesidade e da Síndrome Metabólica – ABESO. 2009.
- SCHMIDT, MI; REICHELT, AJ. Consenso sobre diabetes gestacional e diabetes pré-gestacional. Arq Bras Endocrinol Metab, São Paulo , v. 43, n. 1, p. 14-20, Fev. 1999.
- Diabetes mellitus gestacional. Rev. Assoc. Med. Bras, São Paulo , v. 54, n. 6, p. 477-480, Dez. 2008 . Disponível em:http://www.scielo.br/scielo.php?script=sci_arttext&pid=S0104-42302008000600006&lng=en&nrm=iso>. access on 26 May 2016. http://dx.doi.org/10.1590/S0104-42302008000600006.
Postado por
Dr. Frederico Lobo
às
17:19
0
comentários
Enviar por e-mail
Compartilhar no Twitter
Compartilhar no Facebook