Chronic fatigue syndrome (CFS) is a disorder characterized by a state of chronic fatigue that persists for more than 6 months, has no clear cause, and is accompanied by cognitive difficulties.
CFS was initially termed encephalomyalgia (or myalgic encephalomyelitis) because British clinicians noted that the essential clinical features of CFS included both an encephalitic component (manifesting as cognitive difficulties) and a skeletal muscle component (manifesting as chronic fatigue).
More recently, the US Institute of Medicine (IOM) proposed that the condition be renamed “systemic exertion intolerance disease” (SEID) to better reflect the condition's hallmark defining symptom, postexertional malaise. [1]
Various unrelated infectious diseases (eg, pneumonia, Epstein-Barr virus [EBV] infection, diarrhea, upper respiratory tract infections) appear to lead to a state of prolonged fatigue in some persons. Generally, if this condition is accompanied by cognitive difficulties, it is referred to as CFS.
The cause of CFS is unknown, but the disorder is probably an infectious disease with immunologic manifestations. EBV has been excluded as a cause of CFS, even though EBV infection is one of the many causes that may lead to a state of chronic fatigue. CFS is not synonymous with chronic EBV infection or chronic infectious mononucleosis.
A síndrome da fadiga crônica (SFC) (também chamada de encefalomielite miálgica [ME]), é um distúrbio caracterizado por fadiga profunda inexplicável que é agravada pelo esforço.
A fadiga é acompanhada por disfunção cognitiva e comprometimento do funcionamento diário que persiste por mais de 6 meses.
A SFC é uma doença biológica, não um distúrbio psicológico. A patogênese exata é desconhecida. Numerosos mecanismos e moléculas foram implicados que levam a anormalidades na disfunção imunológica, regulação hormonal, metabolismo e resposta ao estresse oxidativo, incluindo função prejudicada das células natural killer e/ou função das células T, citocinas elevadas e autoanticorpos (fator reumático, anticorpos antitireoidianos , antigliadina, anticorpos anti-músculo liso e aglutininas frias).
Suspeita-se de infecções; no entanto, nenhum papel causal foi estabelecido.
Pacientes com SFC chegam ao pronto-socorro com uma lista complexa de sintomas, incluindo intolerância ortostática, fadiga, mal-estar pós-esforço (PEM) e diarreia.
CFS afeta 836.000 a 2,5 milhões de americanos. Estima-se que 84-91% dos indivíduos com a doença não foram diagnosticados; portanto, a verdadeira prevalência é desconhecida.
No geral, a SFC é mais comum em mulheres do que em homens e ocorre mais comumente em adultos jovens e de meia-idade.
A idade média de início é de 33 anos, embora casos tenham sido relatados em pacientes com menos de 10 anos e mais de 70 anos. Pacientes com SFC sofrem perda de produtividade e altos custos médicos que contribuem para uma carga econômica total de US$ 17 a 24 bilhões anualmente.
A SFC foi originalmente denominada encefalomielite miálgica (EM) porque os médicos britânicos notaram um componente muscular esquelético manifestando-se como fadiga crônica e um componente encefalítico manifestando-se como dificuldades cognitivas. No entanto, esse termo é considerado impreciso por alguns especialistas porque há falta de encefalomielite em exames laboratoriais e de imagem, e a mialgia não é um sintoma central da doença.
A National Academy of Medicine (anteriormente The Institute of Medicine) propôs que a condição fosse chamada de doença de intolerância ao esforço sistêmico (SEID) para refletir melhor o sintoma definidor da condição, o mal-estar pós-esforço.
A causa da SFC é desconhecida e não há testes diretos para diagnosticar a SFC. Se a fonte da fadiga puder ser explicada, o paciente provavelmente não tem SFC. O diagnóstico é de exclusão que atende aos critérios clínicos abaixo.
Critério de diagnóstico
De acordo com a Academia Nacional de Medicina, o diagnóstico de SFC (EM) requer a presença dos 3 sintomas a seguir por mais de 6 meses, e a intensidade dos sintomas deve ser moderada ou grave por pelo menos 50% do tempo:
Fadiga: diminuição ou prejuízo perceptível na capacidade de um paciente de se envolver em atividades que desfrutava antes do início da doença, com esse prejuízo continuando por mais de 6 meses e associado a fadiga grave de início recente, não relacionada ao esforço e não aliviado pelo repouso.
Mal-estar pós-esforço (PEM): Os pacientes apresentam piora dos sintomas e função após exposição a estressores físicos ou cognitivos que foram previamente bem tolerados.
Sono não reparador: Os pacientes se sentem tão cansados após uma noite de sono.
O cumprimento do critério para o diagnóstico requer todos os 3 sintomas acima, juntamente com um dos sintomas abaixo:
Comprometimento cognitivo - Problemas com o pensamento ou função executiva, agravados por esforço, esforço ou estresse ou pressão do tempo.
Intolerância ortostática - Agravamento dos sintomas ao assumir e manter a postura ereta. Os sintomas são melhorados, embora não necessariamente eliminados, deitando-se ou elevando os pés.
Etiologia
Muitos vírus foram estudados como causas potenciais de SFC; no entanto, nenhuma relação causal definitiva foi determinada. Historicamente, herpesvírus humano tipo 6, enterovírus, vírus da rubéola, Candida albicans , bornavírus, Mycoplasma, Chlamydia pneumoniae, retrovírus, vírus coxsackie B, citomegalovírus e vírus relacionados ao vírus da leucemia murina xenotrópica foram estudados e não foram encontrados para causar CFS.
Algumas pessoas infectadas com vírus Epstein-Barr, vírus Ross River, Coxiella burnetii ou Giardia desenvolveu critérios para SFC, mas nem todos os indivíduos com SFC tiveram essas infecções.
Outros estudos observaram alterações no funcionamento das células natural killer (NK) e diminuição da resposta das células T a determinados antígenos específicos.
Fatores ambientais também são suspeitos de desencadear a SFC; no entanto, nenhum fator específico foi identificado.
Laboratório na SFC
Os achados laboratoriais são normais na SFC. Os testes são usados para avaliar outras causas subjacentes de fadiga, como segue:
Hemograma
Bioquímica, incluindo eletrólitos, testes de função renal e hepática
Função da tireoide
Proteína C-reativa
VHS
CPK
Culturas, títulos virais, estudos do líquido cefalorraquidiano (em alta suspeita de infecção
Outros testes podem incluir o seguinte:
Polissonografia
Eletrocardiografia (ECG)
Teste ergométrico
Tilt test
A tomografia computadorizada (TC) ou a ressonância magnética (RM) do cérebro são úteis para descartar distúrbios do sistema nervoso central (SNC) em pacientes com sintomas do SNC inexplicáveis. Os resultados da tomografia computadorizada e da ressonância magnética podem ser normais em pacientes com SFC. Os achados dos estudos de imagem do SNC não são específicos para a SFC e, portanto, são usados apenas para descartar explicações alternativas em vez de diagnosticar a SFC.
De acordo com uma revisão sistemática de Shan et al, a observação consistente da resposta lenta do sinal de ressonância magnética funcional (fMRI) sugere acoplamento neurovascular anormal na SFC. Almutairi et al, em outra revisão sistemática, descobriram que estudos de fMRI demonstraram aumentos e diminuições nos padrões de ativação em pacientes com SFC, mas observaram que isso pode estar relacionado à demanda de tarefas. Eles também notaram que o sinal de fMRI não pode diferenciar entre excitação neural e inibição ou processamento neural específico da função.
Tratamento
O tratamento é amplamente de suporte e se concentra no alívio dos sintomas. Grandes estudos randomizados e controlados, como o Pacing, Graded Activity e Cognitive Behavior Therapy: um estudo randomizado de Avaliação (PACE) e revisões Cochrane recomendaram a terapia cognitivo-comportamental (TCC) como um método eficaz para o tratamento da SFC em adultos. No entanto, o relatório de vigilância do National Institute for Health and Care Excellence (NICE) recomenda contra a TCC.
Os Centros de Controle e Prevenção de Doenças (CDC) e a Agência de Pesquisa e Qualidade em Saúde (AHRQ) removeram a TCC como tratamento recomendado para SFC devido a evidências insuficientes.
O exercício não é uma cura para a SFC. Uma revisão Cochrane avaliou a terapia de exercício para pacientes com SFC. O estudo descobriu que os pacientes se sentiram menos cansados após a terapia de exercícios e melhoraram em termos de sono, função física e saúde geral.
No entanto, os autores não puderam concluir que a terapia com exercícios melhorou os resultados de dor, qualidade de vida, ansiedade e/ou depressão.
O estudo PACE descobriu que a terapia de exercícios graduais (GET) efetivamente melhorou as medidas de fadiga e funcionamento físico. No entanto, as atualizações do relatório de vigilância das diretrizes do NICE recomendam contra o GET.
Prognóstico
A SFC não tem cura, seus sintomas podem persistir por anos e seu curso clínico é pontuado por remissões e recaídas. Um estudo prospectivo sugere que aproximadamente 50% dos pacientes com SFC podem retornar ao trabalho de meio período ou período integral.
Maior duração da doença, fadiga grave, depressão e ansiedade são fatores associados a um pior prognóstico.
Bons resultados estão associados a uma menor gravidade da fadiga na linha de base, uma sensação de controle sobre os sintomas e nenhuma atribuição da doença a uma causa física.
Apesar da considerável carga de morbidade associada à SFC, não há evidências de aumento do risco de mortalidade.
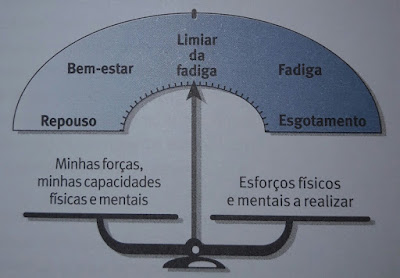
Pacientes com síndrome de fadiga crônica (encefalomielite miálgica) geralmente relatam fadiga pós-esforço e sensação de cansaço excessivo após tarefas relativamente normais que fizeram por anos antes da SFC sem nenhum problema específico.
Os pacientes também relatam fadiga mesmo após períodos prolongados de descanso ou sono. Pelo menos um quarto dos pacientes com SFC estão confinados à cama ou à casa em algum momento de sua doença. Pacientes com SFC frequentemente relatam uma história de infecção prévia semelhante à gripe que precipitou o estado prolongado de fadiga e seguiu a doença inicial.
Pacientes com SFC geralmente relatam problemas com memória de curto prazo, mas não com memória de longo prazo. Eles também podem relatar dislexia verbal que se manifesta como a incapacidade de encontrar ou dizer uma determinada palavra durante a fala normal. Isso normalmente perturba os pacientes com SFC e pode interferir em sua ocupação.
A Academia Nacional de Medicina observa 5 sintomas principais da SFC:
Redução ou prejuízo na capacidade de realizar atividades diárias normais, acompanhada de fadiga profunda
Mal-estar pós-esforço (piora dos sintomas após esforço físico, cognitivo ou emocional)
Sono não reparador
Deficiência cognitiva
Intolerância ortostática (sintomas que pioram quando a pessoa fica em pé e melhoram quando a pessoa se deita)
Exame físico
O exame físico geralmente não revela anormalidades. Alguns pacientes podem apresentar sinais vitais ortostáticos positivos.
Muitos pacientes com ou sem SFC têm linfonodos pequenos, móveis e indolores que mais comumente envolvem o pescoço, a região axilar ou a região inguinal. Um único linfonodo muito grande, sensível ou imóvel sugere um diagnóstico diferente de SFC. Da mesma forma, a adenopatia generalizada sugere um diagnóstico diferente da SFC.
Na orofaringe, a descoloração roxa ou crescente carmesim de ambos os pilares tonsilares anteriores na ausência de faringite é um marcador frequente em pacientes com SFC. A causa dos crescentes carmesins é desconhecida, mas eles são comuns em pacientes com SFC. No entanto, os crescentes carmesim não são específicos para CFS.
Pontos-gatilho, que sugerem fibromialgia , estão ausentes em pacientes com SFC. A fibromialgia e a SFC raramente coexistem no mesmo paciente.
Considerações de diagnóstico
A SFC é um diagnóstico de exclusão. A principal tarefa diagnóstica é diferenciá-lo de outros distúrbios que também possuem um componente de fadiga. A SFC pode ser distinguida de outras causas de fadiga com base na presença de disfunção cognitiva, que está ausente em quase todos os outros distúrbios produtores de fadiga. Uma vez diagnosticada uma causa específica de fadiga, a SFC é excluída por definição.
É especialmente importante descartar distúrbios sistêmicos, particularmente malignidades linforreticulares, em pacientes que apresentam fadiga.
Outras doenças podem ser excluídas com base na história, exame físico ou achados laboratoriais. Em alguns casos, essas outras causas potenciais de fadiga devem ser reinvestigadas várias vezes.
Diagnósticos diferenciais
Insuficiência adrenal
Anemia
Doença celíaca
Depressão
Infecção pelo HIV
Hipotireoidismo
Doença de Lyme
Esclerose múltipla
Apneia Obstrutiva do Sono (AOS)
Hipotensão ortostática
Polimialgia Reumática
Síndrome de taquicardia postural (POTs)
Síndrome de hipermobilidade articular
Fibromialgia
Síndrome das pernas inquietas
Tratamento farmacológico
Nenhum medicamento foi aprovado pela FDA para o tratamento da SFC. Ensaios clínicos descobriram que os agentes antivirais são ineficazes no alívio dos sintomas da SFC.
Vários medicamentos demonstraram ser ineficazes, incluindo antibióticos, glicocorticóides, agentes quelantes, vitaminas intravenosas (IV), vitamina B-12 e suplementos vitamínicos ou minerais IV ou orais. Os antidepressivos não têm papel importante no tratamento da SFC.
Um estudo duplo-cego randomizado controlado por placebo para avaliar o efeito da inibição de citocinas com anakinra, um antagonista do receptor de interleucina-1 humana recombinante (IL-1), foi conduzido e não mostrou nenhuma melhora na gravidade da fadiga tanto no curto prazo ( 4 semanas) ou a longo prazo (6 meses). Estudos futuros podem avaliar a inibição de outras citocinas como IL-6, fator de necrose tumoral e/ou interferons.
Até o momento, nenhuma intervenção baseada em evidências está disponível para o tratamento da SFC.
Fonte: https://emedicine.medscape.com/article/235980-overview?src=soc_fb_170627_mscpedt_reference_mdscp_mdscp_update
Because no direct tests aid in the diagnosis of CFS, the diagnosis is one of exclusion but that meets certain clinical criteria, which are further supported by certain nonspecific tests. The diagnosis of CFS also rests on historical criteria (ie, otherwise unexplained fatigue for more than 6 months accompanied by cognitive dysfunction). The absence of cognitive dysfunction should exclude CFS as a potential diagnosis.
Because no cause of CFS has been determined, no effective therapy exists for CFS.
For patient education resources, see the Back, Ribs, Neck, and Head Center, as well as Chronic Fatigue Syndrome, Fibromyalgia, and Fatigue.
Diagnostic criteria
According to the Centers for Disease Control and Prevention (CDC), [2] in order to receive a diagnosis of CFS, a patient must (1) have severe chronic fatigue of at least 6 months’ duration, with other known medical conditions excluded by clinical diagnosis, and (2) concurrently have 4 or more of the following symptoms:
Substantial impairment in short-term memory or concentration
Sore throat
Tender lymph nodes
Muscle pain
Multijoint pain without swelling or redness
Headaches of a new type, pattern or severity
Unrefreshing sleep
Postexertional malaise lasting more than 24 hours
The symptoms must have persisted or recurred during 6 or more consecutive months of illness and must not have predated the fatigue.
The CDC case definition also states that any unexplained abnormality detected on examination or other testing that strongly suggests an exclusionary condition must be resolved before further classification is attempted. Conditions that do not exclude CFS include the following:
Any condition defined primarily by symptoms that cannot be confirmed by diagnostic laboratory tests, including fibromyalgia, anxiety disorders, somatoform disorders, nonpsychotic or melancholic depression, neurasthenia, and multiple chemical sensitivity disorder
Any condition under specific treatment sufficient to alleviate all symptoms related to that condition and for which the adequacy of treatment has been documented, including hypothyroidism for which the adequacy of replacement hormone has been verified by normal thyroid-stimulating hormone levels, or asthma in which the adequacy of treatment has been determined by pulmonary function and other testing
Any condition, such as Lyme disease or syphilis, that was treated with definitive therapy before development of chronic symptoms
Any isolated and unexplained physical examination finding, or laboratory or imaging test abnormality that is insufficient to strongly suggest the existence of an exclusionary condition, including an elevated antinuclear antibody titer that is inadequate, without additional laboratory or clinical evidence, to strongly support a diagnosis of a discrete connective tissue disorder
In children, CFS is poorly defined. Most studies of CFS in the pediatric age range have followed the CDC criteria. However, whether the adult CDC case definition can be applied to children and adolescents is debatable.
Children have typically been referred to specialty clinics after extensive screening by their primary care physician has yielded negative or nonspecific test results. Therefore, common short-lived causes of fatigue are effectively excluded. The length of fatigue (6 months) also effectively excludes many common illnesses and probably should be retained in any forthcoming pediatric case definition.
In 2015, the IOM proposed new diagnostic criteria for both adults and children, as follows: [1]
Ongoing (>6 months) substantial reduction or impairment in the ability to engage in pre-illness levels of occupational, educational, social, or personal activities accompanied by fatigue, which is often profound, is of new or definite onset (not lifelong), is not the result of ongoing excessive exertion, and is not substantially alleviated by rest
Postexertional malaise (often described by patients as a "crash" or "collapse" after even minor physical or mental exertion)
Unrefreshing sleep
Cognitive impairment and/or orthostatic intolerance
Pathophysiology
Because the immune system is upregulated in CFS, the levels of antibodies to various previously encountered antigens are increased. Although increased titers do not indicate a causal relationship in CFS, the titers are nonetheless useful as laboratory clues, which, when taken together, are common in patients with CFS.
Because so many patients with a possible diagnosis of CFS are found to have elevated levels of immunoglobulin G (IgG) viral capsid antigen (VCA) EBV, this determination should be considered as an incidental finding in CFS. Most patients with CFS demonstrate elevated IgG, coxsackievirus B, human herpesvirus 6 (HHV-6), and/or C pneumoniae titers. Patients with CFS also commonly have a decreased percentage of natural killer (NK) cells. Most patients with CFS have 2 of the 3 above-mentioned immunological abnormalities.
Etiology
Many viruses have been studied as potential causal agents, including EBV, HHV-6, coxsackievirus B, spumaviruses, and even human T-cell leukemia virus strains; however, no definitive causal relation has been determined. A role for xenotropic murine leukemia virus–related virus (XMRV) and other murine retroviruses was posited, [3, 4] but XMRV has been ruled out as a cause of CFS. [5, 6, 7, 8]
Patients with CFS are often referred to an infectious disease specialist because of elevated levels of immunoglobulin G (IgG) to the viral capsid antigen (VCA) of EBV. Increased IgG titers to the VCA of EBV are common in the general population, regardless of whether the patient is fatigued. An increased IgG VCA EBV titer indicates past exposure to EBV but does not indicate acute disease or explain the patient’s chronic fatigue state. EBV infection is often the precipitating event that has triggered the patient’s chronic fatigue.
Some have suggested that the infectious agent responsible for CFS is Chlamydia pneumoniae, which may become activated after contact with another infectious agent. In hospitals or commercial laboratories, immunoglobulin M (IgM) tests and IgG enzyme-linked immunosorbent assay (ELISA) are used to test for C pneumoniae. As with elevated EBV IgG VCA titers, many individuals in the healthy population have elevated IgG titers to C pneumoniae.
Some patients with CFS are found to have elevated IgM C pneumoniae titers, indicating a recent C pneumoniae infection, and these patients are the most likely to respond to antichlamydial therapy. However, definitive proof supporting causality is lacking. [9, 10]Some investigators studying the potential role of C pneumoniae in CFS believe that serum tests are insensitive and that a more sensitive test (eg, polymerase chain reaction [PCR]) should be used for evaluation. PCR for C pneumoniae is a very sensitive technique but, unfortunately, is available only in research centers.
Candida albicans and other yeast infections do not cause CFS.
Epidemiology
CFS is common in the United States, but the data are difficult to interpret because the various studies define CFS in different ways. Outside the United States, CFS appears to be less common, but it probably exists worldwide. Overall, CFS is more common in females than in males. [11] It occurs most commonly in young to middle-aged adults.
Prognosis
As suggested by the term chronic, the clinical course of CFS is punctuated by remissions and relapses, often triggered by intercurrent infection, stress, exercise, or lack of sleep. The course in adolescents is similar to that in adults.
Most cases improve to some degree over time.
History
Patients with chronic fatigue syndrome (CFS) present with prolonged fatigue of an indeterminate cause. If the source of the fatigue can be explained, the patient probably does not have CFS.
Patients with CFS often report a history of an antecedent infection that precipitated the prolonged state of fatigue and followed the initial illness. The patient may have a history of Epstein-Barr virus (EBV) infectious mononucleosis, cytomegalovirus(CMV) infectious mononucleosis, pneumonia, diarrhea, or upper respiratory tract infection.
Patients with acute disease caused by these infections experience fatigue during the acute illness, but the fatigue resolves as the patient recovers. In patients with CFS, the fatigue continues for 6 months or more after they have recovered from the acute infectious event.
From a personality standpoint, patients with CFS are usually cardiac type A intensive people. They are not malingerers, and they do not seek secondary gain. As a group, they typically want a fully functioning life to be restored to them, and they become frustrated by their inability to perform their work and home tasks because of their prolonged fatigue and cognitive dysfunction.
Patients with CFS may be depressed because of their inability to perform normal duties at home and at work, but they are not depressive individuals per se. Depressive individuals typically report longstanding depression (of several years’ duration), and they typically lack the cognitive dysfunction characteristic of individuals with CFS.
Patients with CFS typically report problems with short-term memory but not with long-term memory. They may also report verbal dyslexia that is manifested as the inability to find or say a particular word during normal speech. This typically disturbs patients with CFS and may interfere with their occupation.
Patients with CFS also typically report postexertional fatigue, feeling excessively tired after doing relatively normal tasks that they did for years before their CFS without any particular problem. Patients also report fatigue even after prolonged periods of rest or sleep. Patients with CFS do not recharge or arise refreshed after sleeping and rarely have sore throats or fevers.
The diagnosis of CFS depends on eliminating other causes of chronic persistent fatigue. Many patients have lifestyles that would make anyone feel fatigue on a long-term basis. This may be related to job, family, or home stress. Patients with malignancy should be excluded because fatigue often accompanies neoplastic disease.Many patients who experience fatigue but not CFS have a supratentorial component to the illness, and psychosomatic illness often manifests as otherwise unexplained fatigue.
If the above conditions can be excluded, then the diagnosis of CFS may be considered.
Physical Examination
CFS should be diagnosed only after other causes of fatigue are excluded and the fatigue has lasted for at least 6 months. An absence of cognitive difficulties should exclude a diagnosis of CFS. Signs of adrenal or thyroid disorders should also exclude a diagnosis of CFS, in that the fatigue is explained by endocrinologic factors. Similarly, HIV infection and AIDS may also cause chronic fatigue.
The physical examination often reveals no abnormalities, but left axillary node involvement or crimson crescents are the most consistent findings on physical examination.
Many patients with or without CFS have small, moveable, painless lymph nodes that most commonly involve the neck, axillary region, or inguinal region. A single lymph node that is very large, tender, or immobile suggests a diagnosis other than CFS. Similarly, generalized adenopathy suggests a diagnosis other than CFS.
In the oropharynx, purple or crimson discoloration of both anterior tonsillar pillars in the absence of pharyngitis is a frequent marker in patients with CFS. The cause of crimson crescents is not known, but they are common in patients with CFS. However, crimson crescents are not specific for CFS.
Trigger points, which suggest fibromyalgia, are absent in patients with CFS. CFS and fibromyalgia rarely coexist in the same patient.
Diagnostic Considerations
Chronic fatigue syndrome (CFS) is, in large measure, a diagnosis of exclusion. The key diagnostic task is to differentiate it from other disorders that also have a fatigue component. CFS may be distinguished from other causes of fatigue on the basis of the presence of cognitive dysfunction, which is absent in almost all other fatigue-producing disorders. Once a specific cause of fatigue has been diagnosed, CFS is excluded by definition.
Careful perusal of the Centers for Disease Control and Prevention (CDC) criteria indicates that essentially any chronic illness that produces extensive disability in a setting of persistent fatigue may be included in the differential diagnosis. Conditions that can cause fatigue include the following:
Chronic heart disease
Psychiatric illnesses
Thyroid disease
Connective tissue diseases
Chronic anemia
Neoplastic disease
Chronic infections (eg, AIDS)
Endocrine diseases (eg, Addison disease)
Inflammatory bowel disease
Drug abuse
Liver disease
Renal disease
Patients with psychosomatic disorders may have elevated titers of immunoglobulin G (IgG) to Epstein-Barr virus (EBV) viral capsid antigen (VCA), which may be incorrectly interpreted as evidence for CFS. EBV infection may precede CFS, but it does not cause CFS. Such patients do not present with the physical findings or abnormal laboratory findings that characterize CFS. Such patients also lack the cognitive dysfunction characteristic of CFS.
CFS is readily differentiated from Lyme disease. Patients from areas with endemic Lyme disease may have elevated IgG Lyme titers. Few have neuroborreliosis, which is diagnosed by simultaneously measuring cerebrospinal fluid and serum IgM and IgG Lyme titers. CSF IgM titers that are higher than serum IgM titers indicate neuroborreliosis (if the patient has not been treated with antibiotics). Acute Lyme disease usually has a neurologic component.
Because fibromyalgia does not cause cognitive defects, it is readily differentiated from CFS. Furthermore, patients with CFS do not have the trigger points that are characteristic of fibromyalgia.
It is especially important to rule out systemic disorders, particularly lymphoreticular malignancies, in patients who present with fatigue. Other diseases may be ruled out on the basis of the history, physical examination, or laboratory findings. These other potential causes of fatigue sometimes must be reinvestigated several times.
Differential Diagnoses
Hypothyroidism
Lyme Disease
Rehabilitation and Fibromyalgia
Laboratory Studies
Laboratory tests have 2 functions in chronic fatigue syndrome (CFS). First, they may be used to assess the possibility that another condition is causing the fatigue; second, they may be used to help diagnose CFS. CFS laboratory abnormalities are not specific, but, taken together, they can make up a pattern consistent with CFS in patients who have a cognitive dysfunction in whom other diseases have been excluded as a cause for their fatigue.
The Centers for Disease Control and Prevention (CDC) has recommended a “basic battery” that includes the following:
Complete blood count (CBC)
Liver function tests
Thyroid function tests
Erythrocyte sedimentation rate (ESR)
Serum electrolyte level measurement
Some clinicians also include antinuclear antibody and morning cortisol measurements. Adrenal function tests are useful for the purposes of exclusion.
The most consistent laboratory abnormality in patients with CFS is an extremely low ESR, typically in the range of 0-3 mm/h. An normal ESR or one that is in the upper reference range suggests another diagnosis.
Most patients with CFS usually have 2 or 3 of the following nonspecific abnormalities:
Elevated immunoglobulin M (IgM)/immunoglobulin G (IgG) coxsackievirus B titer
Elevated IgM/IgG human herpesvirus 6 (HHV-6) titer
Elevated IgM/IgG C pneumoniae titer
Decrease in natural killer (NK) cells (either percentage or activity)
The WBC count in patients with CFS is normal. Leukopenia, leukocytosis, or an abnormal cell differential count indicates a diagnosis other than CFS, and another cause should be pursued to explain these findings.Results of liver function tests are within the reference range in patients with CFS. Increased levels of serum transaminases, alkaline phosphatase, or lactic dehydrogenase should prompt a search for another explanation because these values are typically normal CFS.
Serum protein electrophoresis is normal in patients with CFS but may be used to rule out other diseases that cause fatigue, including lymphoma and myeloma.
Urinalysis findings are unremarkable in CFS.
Other Tests
CT, MRI, and PET
Computed tomography (CT) or magnetic resonance imaging (MRI) of the brain is useful for ruling out central nervous system (CNS) disorders in patients with otherwise unexplained CNS symptoms. Results of CT scans and MRI may be normal in patients with CFS. Findings of CNS imaging studies are not specific for CFS and are thus used to rule out alternative explanations rather than to diagnose CFS.
Positron emission tomography (PET) shows hypoperfusion in the frontoparietal/temporal region.
Approach Considerations
Because most cases of chronic fatigue syndrome (CFS) may be due to a viral infection, no uniformly effective therapy exists for CFS. Trials of antiviral agents have been ineffective in relieving the symptoms of CFS. In patients with elevated C pneumoniae levels, particularly those with increased immunoglobulin M (IgM) titers, antichlamydial therapy may be effective. No special diet or vitamin supplements are effective.
Otherwise, treatment is largely supportive and responsive to symptoms.
Exercise Therapy
In a 2017 Cochrane review, exercise therapy for patients with CFS was evaluated. The study found that patients felt less fatigued following exercise therapy and felt improved in respect to sleep, physical function, and general health. However, the authors could not conclude that exercise therapy improved the outcomes of pain, quality of life, anxiety, and/or depression. [12]
Medication Summary
Trials of antiviral agents have been ineffective in relieving the symptoms of chronic fatigue syndrome (CFS). Various medications have been shown to be ineffective, including steroids, liver extract, chelating agents, intravenous (IV) vitamins, vitamin B-12, and IV or oral vitamin or mineral supplements. Antidepressants have no major role to play in the treatment of CFS.
Antibiotics, Tetracyclines
Class Summary
Antibiotics are used in patients with elevated immunoglobulin M (IgM) Chlamydia pneumoniae titers.
Doxycycline (Vibramycin, Doryx, Oracea, Oraxyl, Adoxa)
View full drug information
Doxycycline is a second-generation tetracycline. Compared with tetracycline, it is much more active against many pathogens and has a different adverse-effect profile and pharmacokinetic characteristics. Doxycycline inhibits bacterial growth, possibly blocking dissociation of peptidyl t-RNA from ribosomes, causing RNA-dependent protein synthesis to arrest.